Un canal lombaire étroit (également appelé sténose du canal rachidien, sténose vertébrale ou sténose spinale) est une cause fréquente de troubles de la marche chez les personnes âgées, qui parfois n’est pas reconnue par les médecins. Un rétrécissement du canal rachidien provoque une compression des racines nerveuses qui y cheminent, en particulier en posture debout et que lors de la marche. Les symptômes typiques sont des douleurs, une faiblesse ou un engourdissement d'une ou des deux jambes, qui surviennent en général après quelques minutes de marche et peuvent s’avérer très handicapantes pour les patients atteints.
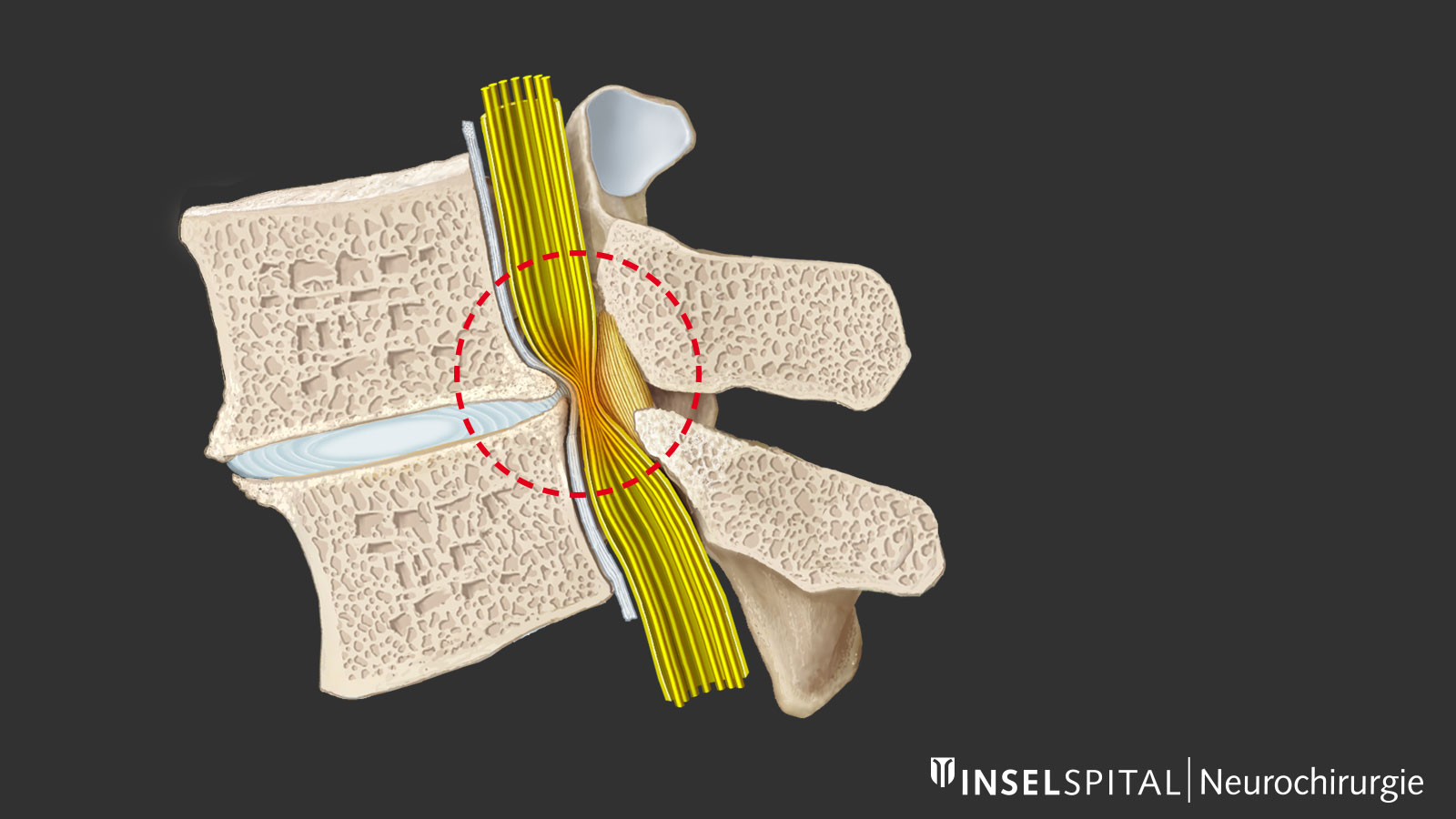
Quelles sont les causes d'un rétrécissement du canal rachidien ?
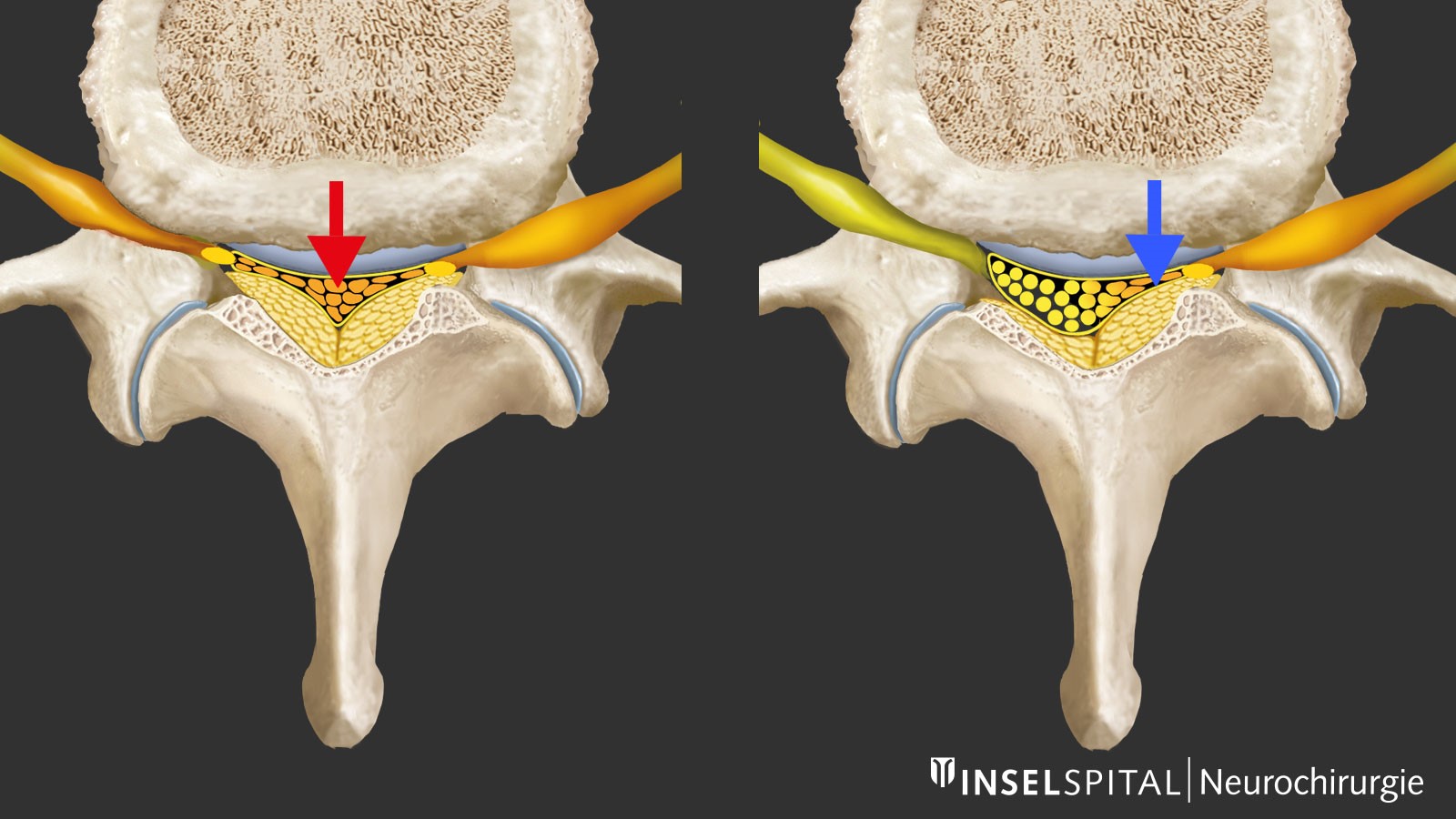
Au fur et à mesure que la colonne vertébrale s'use et vieillit, des changements dégénératifs s’installent, plus prononcés dans la partie inférieure de la colonne lombaire. La déshydratation du disque intervertébral joue un rôle clé en induisant une perte de hauteur et un relâchement du segment mobile. Le corps réagit en tentant de stabiliser les structures au moyen d’un épaississement du ligament jaune et par un renforcement ou une hypertrophie osseuse, en particulier au niveau des facettes articulaires. Il en résulte un rétrécissement central et latéral du canal rachidien et des foramens intervertébraux avec compression nerveuse centrale, récessale (sténose du récessus) et, plus rarement, foraminale localisée à la sortie du foramen. Cette sténose du canal rachidien peut être aggravée par une protrusion du disque intervertébral ou, dans de rares cas, par un spondylolisthésis.
Quelle est la fréquence de la sténose vertébrale?
Nous ne disposons pas de chiffres fiables concernant la fréquence des canaux lombaires étroits. À l'exception des formes congénitales de rétrécissements du canal rachidien, la maladie se manifeste généralement chez les patients âgés. Les femmes sont plus fréquemment touchées que les hommes (dans un rapport de 3:1). Un canal rachidien radiologiquement étroit survient avec une fréquence de 20 à 40 % chez les personnes âgées. Environ 1 à 5 % de tous les patients âgés souffrant de maux de dos présentent un canal lombaire étroit nécessitant un traitement. Les sténoses peuvent également se développer dans un laps de temps relativement court. Il peut donc être conseillé de refaire une IRM après 2 ou 3 ans.
Après la cure de hernie discale, le traitement microchirurgical de la sténose rachidienne est la deuxième chirurgie du dos la plus courante (13 opérations pour 100 000 habitants par an) et la chirurgie la plus courante chez les patients de plus de 50 ans.
Des facteurs tels que l'augmentation de l'espérance de vie, la proportion croissante de personnes âgées dans la population totale ou le maintien d'un mode de vie actif jusqu'à un âge avancé sont autant de raisons pour lesquelles la sténose spinale gagnera en importance dans les années à venir.
Quels sont les symptômes d’un canal lombaire étroit?
Les plaintes typiques et les principaux symptômes sont :
- Troubles de la marche avec faiblesse ou douleurs du siège et/ou de la jambe, unilatéralement ou des deux côtés
- Douleurs dorsales (lumbago) d'intensité variable
- Amélioration des plaintes en posture penchée vers l’avant et assise
Claudication neurogène
Le canal lombaire étroit classique se manifeste par des douleurs d’une ou des deux jambes, qui surviennent après une certaine distance de marche ou un certain temps en position debout. Le médecin parle d’une claudication neurogène, ou aussi d’une claudicatio spinalis. Les douleurs des jambes peuvent s'accompagner de maux de dos. Une amélioration des symptômes en position assise, couchée ou à vélo est typique, mais pas par la seule position debout. C'est là que la claudicatio spinalis diffère de la claudicatio intermittens. Se pencher en avant, par exemple en s'appuyant sur un chariot de supermarché, apporte également un soulagement. Certains patients ressentent des douleurs aux jambes dans n'importe quelle position lorsque leur dos est étiré, car l'étirement de la colonne vertébrale réduit le diamètre interne du canal rachidien, alors que sa flexion l'élargit. Le cyclisme est donc généralement possible sans problème. Cependant, une claudication spinale typique est absente chez 30% des patients. Dans ce cas, des symptômes de type sciatique ou des paresthésies à caractère de fourmillements dans les jambes, des crampes dans les mollets, une faiblesse des membres inférieurs et des douleurs au repos se manifestent.
Maux de dos
Les douleurs dorsales font partie des symptômes, mais leur intensité peut varier et dépend également de l’effort. Dans de rares cas où un spondylolisthésis est associé, la douleur peut être prédominante en raison de l'instabilité de la colonne vertébrale. Les douleurs dorsales sont souvent secondaires au maintien constant d’une position fléchie vers l'avant.
Déficits neurologiques
Les troubles de la sensibilité, de la motricité et des réflexes sont – lorsqu’ils surviennent – de faible ampitude. Elles affectent généralement les zones cutanées et les muscles associés aux racines L5 (faiblesse de l’extension du pied, hypoesthésie du gros orteil) ou L4 (faiblesse du quadriceps, hypoesthésie de la face interne de la jambe) et plus rarement d'autres racines. Cependant, l'examen neurologique est souvent normal. Une paralysie aiguë est possible, mais rare. Une symptomatologie dite « de la queue de cheval » avec dysfonctionnement vésical ou sphinctérien causé par la compression du sac dural est une rareté.
Comment diagnostique-t-on une sténose spinale?
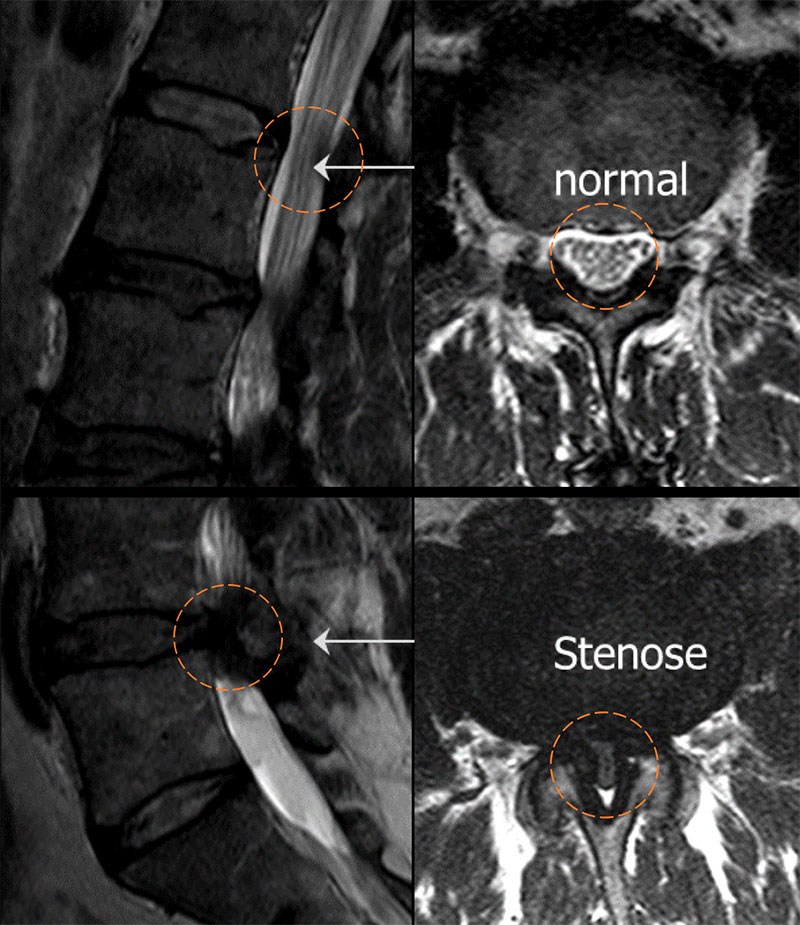
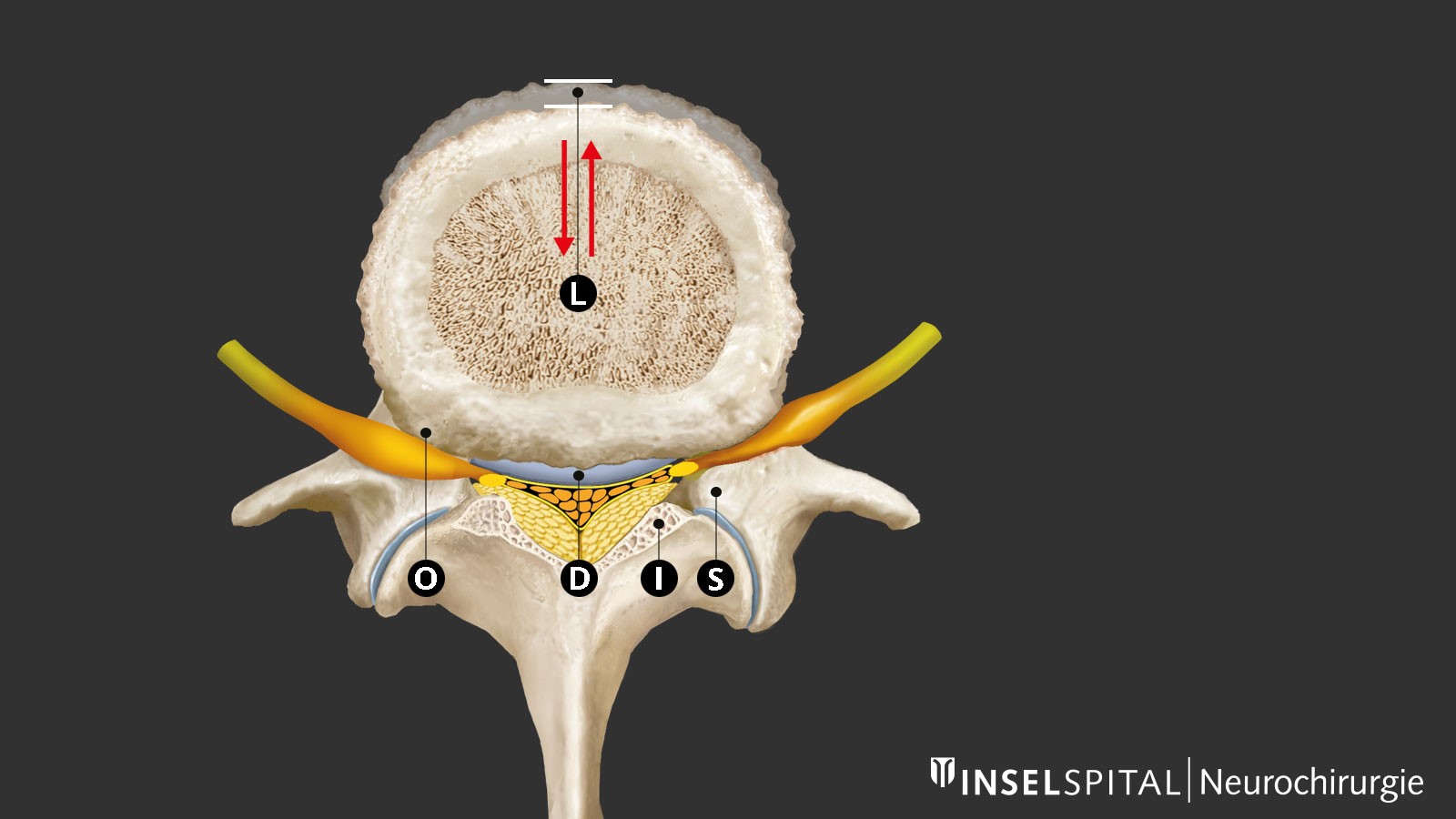
L'imagerie de la colonne lombaire par résonance magnétique (IRM ou en anglais MRI Magnetic Resonance Imaging) est la méthode diagnostique de choix. L'image IRM montre l'épaississement des ligaments de la colonne vertébrale, le ligament jaune (L) et des articulations intervertébrales proéminentes (G), ce qui entraîne un rétrécissement conséquent du canal rachidien. Une légère protrusion du disque intervertébral (B) avec une large base est également typique et souvent visible en vue sagittale. La plus fréquemment, les segments vertébraux lombaires L4/L5 et L3/L4 sont atteints. Dans le cas d’un canal lombaire étroit congénital, de multiples rétrécissements sont déjà visible à un âge moyen. Une radiographie fonctionnelle de la colonne lombaire en flexion et en extension est indiquée lorsque les maux de dos sont dominants, de sorte à mettre en évidence ou exclure un spondylolisthésis. Une claudication vasculaire (intermittente) doit être également exclue sur base d’un examen clinique typique ou à l'aide d'un examen Doppler. Les signes typiques sont une absence des pouls pédieux et/ou tibial postérieur, des modifications cutanées trophiques, une peau froide, des plaintes persistantes malgré une flexion du tronc, par exemple en faisant du vélo, et des douleurs à caractère musculaire au lieu de douleurs nerveuses.
Accord sur un deuxième avis

La décision d’une opération à la colonne vertébrale n'est pas toujours évidente. Il faut souvent choisir parmi différentes méthodes chirurgicales, avec différents avantages et inconvénients qu’il est bon de mettre en confrontation. Un deuxième avis vous aidera à prendre la bonne décision et à vous assurer que votre schéma de traitement suit les normes médicales les plus récentes. Prenez rendez-vous avec nous à la polyclinique neurochirurgicale ou à la consultation du médecin-chef.
Quand faut-il opérer une sténose du canal rachidien?
Chez environ 20 à 40 % des personnes de plus de 60 ans, les examens radiologiques montrent des signes canal rachidien étroit sans aucun symptôme. Dans cette situation, un traitement n’est pas indiqué.
Lorsque les symptômes sont évidents et associés au canal étroit, une opération doit être discutée. En particulier chez les patients âgés présentant des symptômes manifestes, le traitement chirurgical ne doit pas être trop longuement différé, au risque de voir une dégradation clinique, un affaiblissement général et une restriction progressive de la mobilité. L'opération est une procédure de routine avec un faible taux de complications – aussi dans la tranche de population âgée de 70 à 90 ans. La chirurgie est donc la thérapie de choix, même à un âge avancé.
Chirurgie mini-invasive du canal lombaire étroit
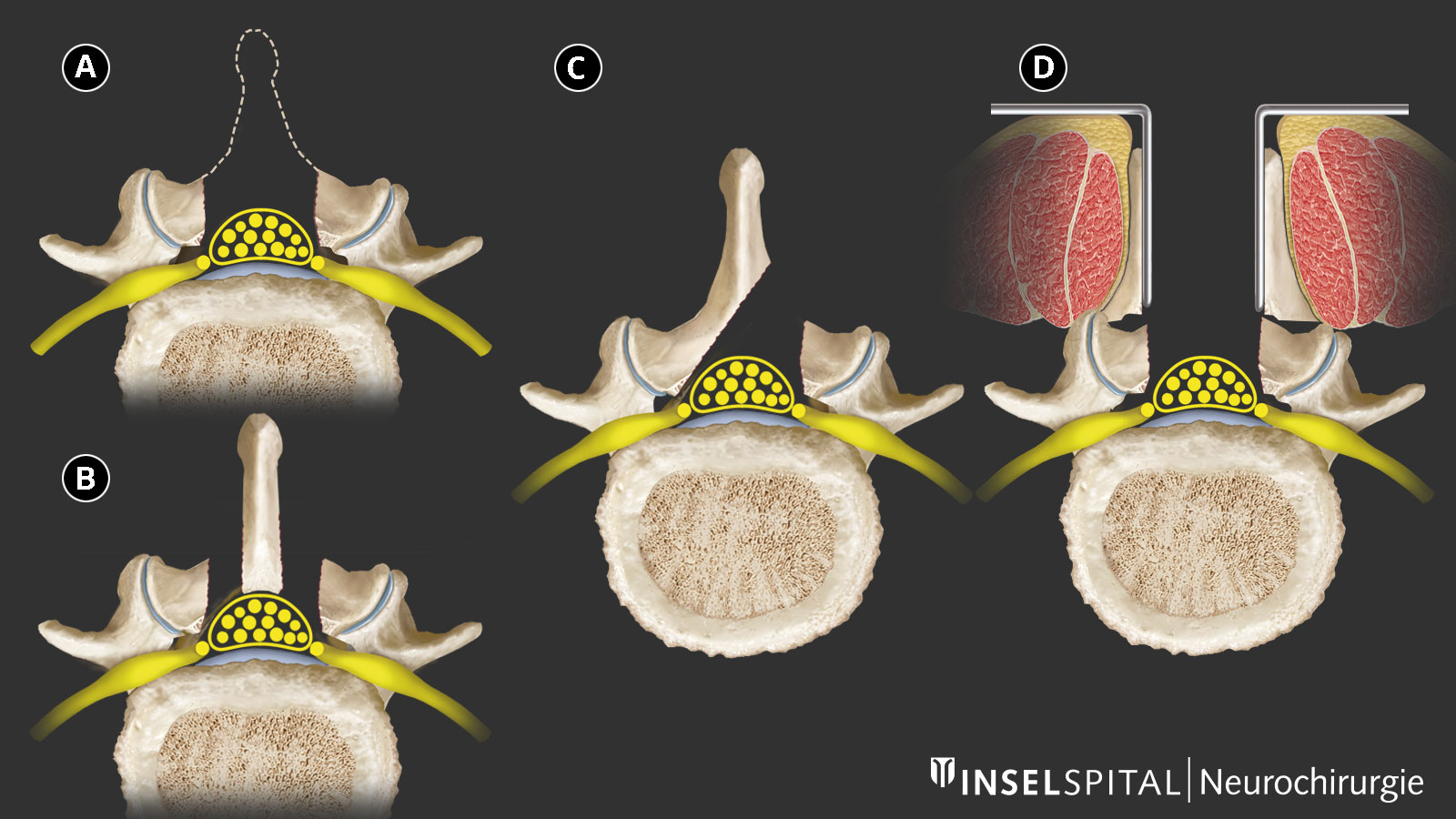
Lors d'une opération de canal lombaire étroit, la compression est levée sous contrôle d’un microscope opératoire, les nerfs comprimés sont libérés et le canal rachidien est élargi. A force d’expérience, la stratégie chirurgicale est devenue de moins en moins invasive. De nos jours, nous pratiquons au Inselspital une voie d’abord combinée au moyen d’une petite incision faiblement invasive qui permet de protéger la musculature, les articulations, les apophyses épineuses et les ligaments postérieurs de la colonne vertébrale, et de préserver la mobilité en évitant une fixation systématique des vertèbres. Cette procédure ne requiert qu'une petite cicatrice et préserve la stabilité de la colonne vertébrale.
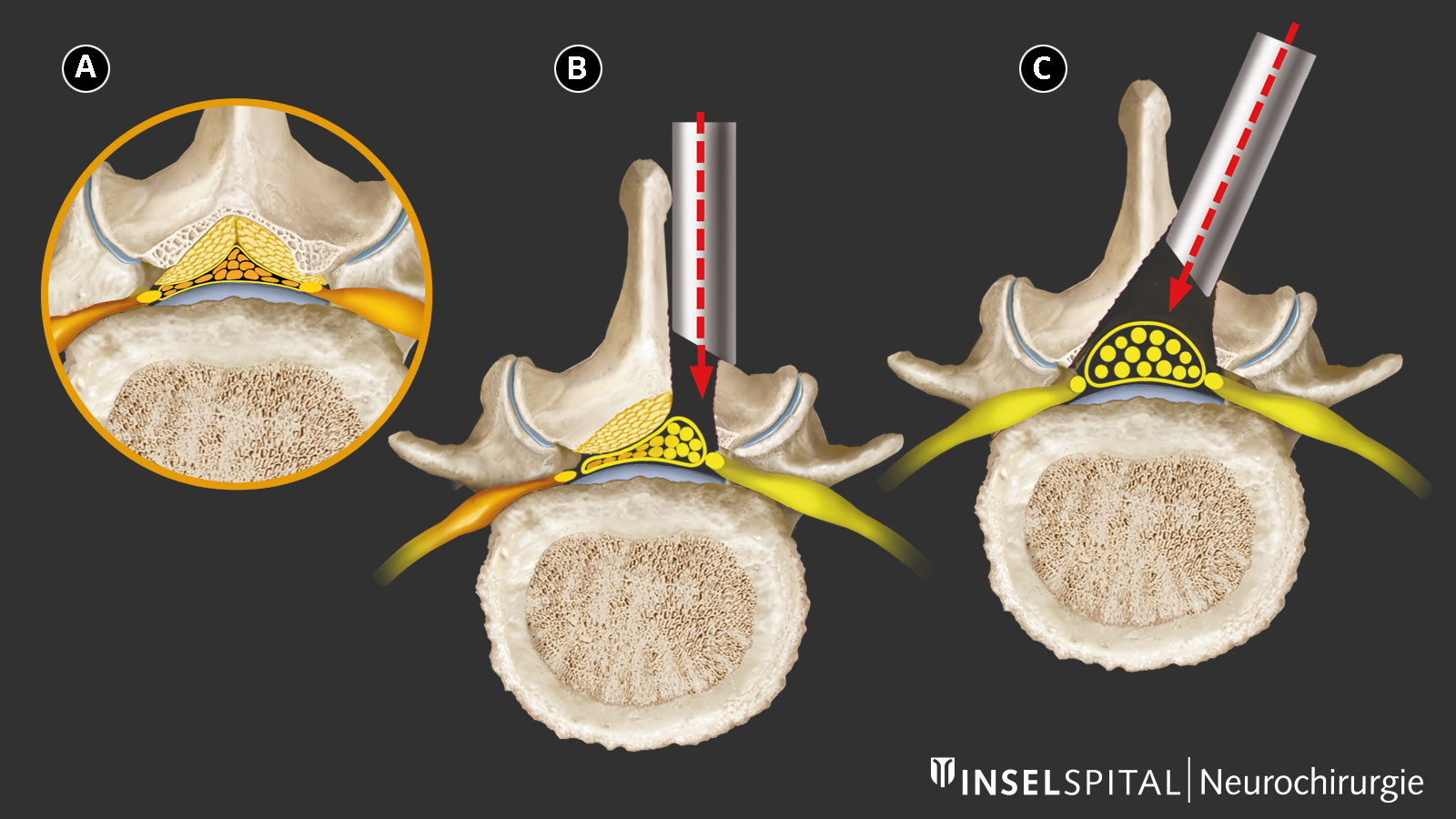
Quelles sont les chances de succès de l'opération?
La majorité des patients, environ 7 à 8 sur 10 (70 à 80 %) perçoivent immédiatement les bénéfices de l'opération. La douleur est considérablement atténuée, le périmètre de marche est normalisé ou considérablement prolongé. Dans la plupart des cas, ce résultat perdure durant des années. Le succès de l'opération est le plus évident lors de douleurs irradiant dans les jambes, mais les maux de dos s'estompent souvent également.
Il est crucial de garder en mémoire que la colonne vertébrale reste la même et que des plaintes résiduelles occasionnelles sont inévitables. De plus, de nouvelles modifications dégénératives peuvent s’installer au fil du temps. On suppose que 5 ans après une décompression chirurgicale, environ 10 % des patients bénéficieront d’une nouvelle opération en raison d’une usure progressive de la vertèbre adjacente ou du segment opéré lui-même *.
Chez 2 patients sur 10, des symptômes résiduels importants subsistent ou réapparaissent. A l’origine de ces plaintes sont des douleurs neuropathique, des douleurs résiduelles issues de la colonne vertébrale ou la formation de cicatrices.
La décompression microchirurgicale est très sûre, même chez les patients âgés. Les complications graves et permanentes ne surviennent que chez 1 patient sur 100 (1 %). Il peut s'agir notamment de lésions nerveuses, de crises cardiaques, d'embolies pulmonaires et d'autres incidents rares mettant la vie en danger. Ce nombre extrêmement faible de complications a été mis en évidence par plusieurs études internationales.
Parmi les complications légères et temporaires sans dommage permanent, on peut citer
- Fuite de liquide céphalo-rachidien hors du sac dural chez 1 patient sur 20 (5 %), dû à l'adhésion du sac dural à la sténose. En général, ces petits brèches sont immédiatement fermée au cours de l'opération.
- Hémorragie postopératoire chez 1 patient sur 50 (2 %). Dans certains cas, l’hématome requiert une seconde intervention simple, de sorte à être retiré.
- Infection chez 1 patient sur 50 (2 %). En cas d'infection, des antibiotiques sont administrés et la plaie est nettoyée.
Le taux de mortalité dans les 90 jours suivant l'opération - un indicateur de la gravité de l'intervention – n'est que de 2 sur 1000 patients (0,2 %), malgré une tranche d’âge avancé des patients concernés, de 60–90 ans *.
Que se passe-t-il après l'opération et combien de temps dure l'hospitalisation ?
L'opération est réalisée sous anesthésie générale et dure environ 30 à 60 minutes par segment vertébral. Ensuite, le patient est surveillé en salle de réveil durant environ 4 heures, avant de regagner sa chambre. Accompagné d'une infirmière, le patient peut se lever immédiatement. Le lendemain de l'opération, nos physiothérapeutes fournissent des instructions et - si possible - débutent immédiatement une mobilisation complète. Parfois, les patients présentent après l’opération des douleurs locales de la cicatrice. Cependant, chez 8 patients sur 10, les douleurs des membres inférieurs disparaissent immédiatement après l'opération, de sorte qu'ils peuvent marcher et monter les escaliers par eux-mêmes, retrouvant rapidement une mobilité normale. Des analgésiques tels que le Paracétamol, la Novalgin ou l'Ibuprofène sont administrés en cas de besoin. Normalement, les patients rentrent à domicile après 2 à 5 jours d’hospitalisation, selon leur souhait, le soutien dont ils disposent, et l’intensité d’éventuelles douleurs résiduelles. Une réadaptation supplémentaire stationnaire dans une autre clinique n'est généralement pas requise.
Quel est le suivi postopératoire après la sortie de l'hôpital?
Nous recommandons un retour progressif à une mobilité normale dans les premiers jours suivant l'opération. Cependant, le retour à des activités quotidiennes normales et à l'effort physique dépend fortement de l'âge, de l'état général, des comorbidités et des plaintes résiduelles. Même si des promenades plus longues sont possibles après la sortie de l'hôpital, nous déconseillons la pratique de sports plus intenses, le lever de lourdes charges et les activités nécessitant une torsion ou flexion de la colonne vertébrale au cours des 4 à 8 premières semaines, afin d’assurer une bonne guérison de la région opérée et de la voie d’abord. La natation peu intense et le jogging léger sont possibles à partir de la 3e semaine postopératoire. En complément des informations et des documents explicatifs fournis par nos physiothérapeutes au cours du séjour hospitalier sur la posture, les mouvements et l’école du dos , la physiothérapie ambulatoire peut souvent s’avérer utile. Une réadaptation en milieu hospitalier n'est requise que dans des cas exceptionnels. Nous nous occupons également de l'organisation d’une aide à domicile pour les patients vivant seuls et nécessitant un soutien.

Les vertèbres doivent-elles être vissées et fixées?
Un vissage et une stabilisation des vertèbres ne sont normalement pas nécessaires. La sténose la plus courante consiste en un rétrécissement isolé sans instabilité apparente de la colonne vertébrale. Dans de nombreux cas, l'opération est inutilement étendue, suivant l’argument que la colonne vertébrale peut devenir instable à l’étage de la sténose. Cependant, ceci n’est vrai que chez une petite minorité des patients. Chez nos patients atteints d’un canal lombaire étroit, seuls 3 % ont présenté une instabilité et nécessité une stabilisation supplémentaire sur une période de 5 ans après une décompression mini-invasive *.
Un autre argument contre une opération de stabilisation est la soumission des vertèbres voisines à un stress accru entrainant une plus rapide. Ceci survient chaque année chez 3 à 4 % des patients qui subissent une opération de stabilisation. Environ la moitié de ces patients nécessitent une nouvelle opération. Ce taux est donc supérieur à la probabilité de survenue d’une instabilité suite à une chirurgie décompressive mini-invasive.
Techniques modernes d'opérations microchirurgicales mini-invasives
La laminectomie, qui consiste à retirer l’ensemble de la partie dorsale du canal rachidien (l'apophyse épineuse et l'arc vertébral) au niveau de la sténose, est une stratégie obsolète. Cette procédure déstabilise la colonne vertébrale et n'est pas mini-invasive.
De nos jours, on ne retire plus que les excroissances osseuses et ligamentaires qui compriment les nerfs, soit par scission de l'apophyse épineuse, soit par un accès unilatéral ou bilatéral. Le processus épineux, les ligaments stabilisateurs et les arcs vertébraux sont épargnés. Le chirurgien choisi l'approche opératoire après une lecture minutieuse des images par résonance magnétique (IRM) et selon l'état général du patient.
L’abord au moyen d'un système de tubes, appelé accès tubulaire, protège encore davantage les attaches musculaires et réduit l’étendue de l'intervention.
Traitement du canal lombaire étroit sans chirurgie
Le traitement conservateur est d’une efficacité limitée, du fait que les symptômes reposent sur une compression des racines nerveuses. L'entraînement du dos, la physiothérapie, un concept d'activité, les analgésiques (paracétamol, antirhumatismaux, flupirtine, gabapentine), l'infiltration des ‘points trigger’ ou des facettes avec des anesthésiques locaux et des corticostéroïdes (triamcinolone) - toutes ces mesures n’améliorent l'état du patient qu’à court terme et échouent généralement après une courte période. En règle générale, la décompression chirurgicale des nerfs atteints est inévitable en vue d’un soulagement des symptômes à long terme. Cela a également été démontré par plusieurs études scientifiques.
Étude : Comparaison entre chirurgie et thérapie conservatrice
La chirurgie de la sténose vertébrale donne de meilleurs résultats que le traitement conservateur. Les résultats de la plus grande étude prospective randomisée et contrôlée comparant la chirurgie au traitement conservateur le montrent clairement *. L’évidence médicale la plus robuste dont nous disposons parle en faveur de la chirurgie lors d’une sténose du canal rachidien. Le succès opératoire perdure en outre durant de nombreuses années *.
Existe-t-il des procédures chirurgicales alternatives?
Écarteur interspinal
Une autre procédure faiblement invasive est l'implantation d'un écarteur interspinal. Celui-ci est implanté entre deux apophyses épineuses et force le segment touché à effectuer une courbure vers l’avant (non naturelle), appelée cyphose. Cette mesure tend à élargir le diamètre interne du canal rachidien. Toutefois, cette procédure se caractérise par un taux d'échec élevé à long terme et ne devrait être utilisée qu'à titre exceptionnel chez les patients présentant un risque général chirurgical élevé. À moyen terme, elle accentue en outre l’usure du segment vertébral sus-jacent.
Instrumentation et fusion
Ces termes techniques désignent le vissage et la stabilisation d'une partie de la colonne vertébrale. Cela comprend des interventions par voie antérieure, latérale et le plus fréquemment par voie postérieure, cette dernière avec implantation d'au moins 4 vis dans les vertèbres voisines. Celles-ci sont reliées par des tiges de titane, ramènent les vertèbres dans une position correcte et les stabilisent. En vue d’une fusion permanente, le disque devrait également être retiré et remplacé par un implant (spacer). Ce support supplémentaire prévient une dislocation progressive et une fracture des vis. Il existe également des stabilisations dites dynamiques, mais l'expérience montre également dans cette situation une ossification au fil du temps, de sorte qu’elles ne prévalent pas.
L'insertion de vis et le retrait du disque intervertébral avec fusion est requis si, selon des critères définis, une instabilité dynamique, appelée spondylolisthésis instable, est visible à l’IRM et que des symptômes y sont associés. Cependant, cela ne concerne pas plus de 5 % des patients. En cas de doute, les patients devraient obtenir un deuxième avis médical.
Littérature complémentaire
- Raabe A, Beck J, Ulrich C. Nötig oder unnötig? Rückenoperationen im kritischen Blick. Therapeutische Umschau. 2014;71(12):701-705.
- Raabe, A, Ulrich, CT, Schär, RT. Immobil durch spinale Stenose : das neue alte Volksleiden. Revue medicale suisse. 2019;15(636):292–294.
- Schär RT, Pollo C, Ulrich CT, Raabe A. Zervikale und lumbale Radikulopathien. Swiss Medical Forum ‒ Schweizerisches Medizin-Forum. 2019;
-
Schär RT, Kiebach S, Raabe A, Ulrich CT. Reoperation Rate After Microsurgical Uni- or Bilateral Laminotomy for Lumbar Spinal Stenosis With and Without Low-grade Spondylolisthesis. SPINE. 2019;44(4):E245-E251.
-
Peul W, Moojen W. Fusion for Lumbar Spinal Stenosis – Safeguard or Superfluous Surgical Implant?. New England Journal of Medicine. 2016;374(15):1478-1479.
-
Weinstein J, Tosteson T, Lurie J, Tosteson A, Blood E, Hanscom B et al. Surgical versus Nonsurgical Therapy for Lumbar Spinal Stenosis. New England Journal of Medicine. 2008;358(8):794-810.
-
Weinstein J, Tosteson T, Lurie J, Tosteson A, Blood E, Herkowitz H et al. Surgical Versus Nonoperative Treatment for Lumbar Spinal Stenosis Four-Year Results of the Spine Patient Outcomes Research Trial. Spine. 2010;35(14):1329-1338.
