Une crise d'épilepsie fait partie des troubles neurologiques les plus fréquents. La liste des causes possibles est longue et comprend entre autres les accidents vasculaires cérébraux, les lésions cérébrales, les tumeurs cérébrales ou les maladies neurodégénératives comme la démence d'Alzheimer. Toutefois, tous les patients ne développent pas une épilepsie après une crise unique. On parle d'épilepsie lorsque plusieurs crises spontanées surviennent sans qu'elles soient dues à une altération temporaire de l'état de santé (fièvre, sevrage alcoolique, faible taux de glycémie).
Quelle est la fréquence de l'épilepsie ?
L'épilepsie est une maladie chronique. En Suisse, on estime que 1 % de la population est concerné, soit environ 100 000 personnes. Pour les personnes concernées, les conséquences sont énormes sur l'ensemble de leur environnement - privé, familial, professionnel et social. C'est pourquoi il est très important pour les patients épileptiques de s'adresser à un centre spécialisé capable de procéder aux examens médicaux appropriés et de proposer des thérapies adaptées.
Quels types de crises d'épilepsie existe-t-il?
Une crise d'épilepsie est le résultat d'une transmission de signaux électriques temporairement perturbée entre les cellules nerveuses. Cela conduit à une suractivité rythmique des nombreuses cellules nerveuses concernées. Les cellules nerveuses de différentes régions du cerveau peuvent être affectées. Par conséquent, l'apparence des crises peut varier considérablement en fonction de la région du cerveau touchée par l'activité épileptique.
Une distinction générale est faite :
- Crises focales simples: la personne atteinte est consciente, elle ressent des secousses ou des picotements dans une certaine région du corps.
- Crises complexes focales: comme une crise focale, mais avec une brève perte de conscience supplémentaire.
- Crises généralisées: elles se produisent toujours avec une perte de conscience, éventuellement avec des spasmes moteurs tonico-cloniques (grand mal) ou sans symptômes moteurs (petit mal).
Qu'est-ce que l'épilepsie pharmacorésistante?
50 à 60 % de toutes les formes d'épilepsie ont un début focal. Cela signifie que l'épilepsie se déclenche dans une région spécifique du cerveau et se propage de là aux régions cérébrales voisines. Cette zone de déclenchement, dite zone d'origine des crises, peut être associée à une lésion cérébrale (tumeur, malformation, cicatrice du tissu nerveux), mais peut aussi apparaître sans lésion détectable. 20 à 30 % de tous les patients atteints d'épilepsie focale continuent de faire des crises d'épilepsie malgré de multiples tentatives de traitement médicamenteux. On parle alors d'épilepsie pharmacorésistante. Les patients présentant une épilepsie focale et/ou pharmacorésistante sont des candidats à la chirurgie de l'épilepsie.
Quand a-t-on recours à la chirurgie pour l'épilepsie?
L'objectif de la chirurgie de l'épilepsie est de guérir l'épilepsie. Cet objectif peut être atteint dans environ 80 % des cas s'il est possible d'enlever ou déconnecter la lésion sans endommager les zones cérébrales importantes voisines qui sont responsables de la parole, de la vue ou de la fonction motrice. Par conséquent, une évaluation pré-chirurgicale détaillée dans un centre spécialisé est particulièrement importante. Cela permet de répondre à toutes les questions et d'évaluer précisément le succès du traitement ainsi que les risques thérapeutiques. Les examens nécessaires avant l'opération comprennent une surveillance vidéo EEG à long terme (télémétrie). Les électrodes EEG peuvent être fixées superficiellement sur le cuir chevelu ou, lorsque la zone d’origine des crises n’est pas clairement identifiée, implantées temporairement à la surface ou même en profondeur du cerveau. L'objectif de cet EEG invasif est d'identifier avec précision la zone d'origine des crises dans le cerveau.
Quels sont les types de chirurgie en cas d'épilepsie?
Il existe différentes procédures chirurgicales pour traiter les différentes formes d'épilepsie. Des procédures curatives (visant à guérir l'épilepsie) et des procédures non curatives (visant à réduire la fréquence des crises). Dans ce qui suit, nous décrivons brièvement les différentes procédures qui sont proposées à l'Inselspital.
Procédures curatives
On appelle résection une intervention chirurgicale qui consiste à enlever précisément le tissu cérébral ou le tissu dégénéré d'où proviennent les crises d'épilepsie. L'objectif est de réséquer complètement la zone d’origine des crises c'est-à-dire la zone exacte d'où provient l'activité épileptique initiale. Les procédures résectives sont les procédures chirurgicales les plus couramment utilisées pour l'épilepsie et présentent le meilleur taux de réussite. Les procédures respectives comprennent :
Lesionectomie
L'ablation chirurgicale d'une lésion à l'origine des crises d'épilepsie s'appelle une lésionectomie. Les lésions sont des anomalies structurelles bien circonscrites dans le cerveau. Il s'agit, par exemple, de tumeurs, de malformations vasculaires telles que les cavernomes ou d'anomalies cérébrales circonscrites telles que la dysplasie corticale focale. Au cours de l'opération, la lésion elle-même et le tissu cérébral environnant sont enlevés. Les taux de réussite sont très élevés, avec environ 80 % d'absence de crises. La plupart des patients sont en mesure d'arrêter leurs médicaments antiépileptiques par la suite.
Amygdalohippocampectomie et résection partielle du lobe temporal
Si le foyer épileptogène est situé dans certaines structures anatomiques du lobe temporal, plus précisément dans l'amygdale ou l'hippocampe, ces structures temporales ainsi que les parties cérébrales environnantes peuvent être retirées sans que les patients concernés ne souffrent de perturbations pertinentes. Toutefois, cela nécessite une bonne clarification pré-chirurgicale. Les résultats de l'opération sont très bons et 70 à 80 % des patients sont exempts de crises après l'opération, la moitié d'entre eux environ étant en mesure d'interrompre leur traitement antiépileptique.
Lobectomie partielle
Si le foyer épileptogène est situé dans le lobe frontal, le lobe pariétal ou le lobe occipital, il est possible que l'on doive procéder à une ablation partielle de ces parties du cerveau. Dans la plupart des cas, cette forme de chirurgie est utilisée lorsqu'une lésion ou une anomalie structurelle est située dans ces parties du cerveau. Le taux de réussite de la lobectomie partielle est d'environ 50 à 60 %.
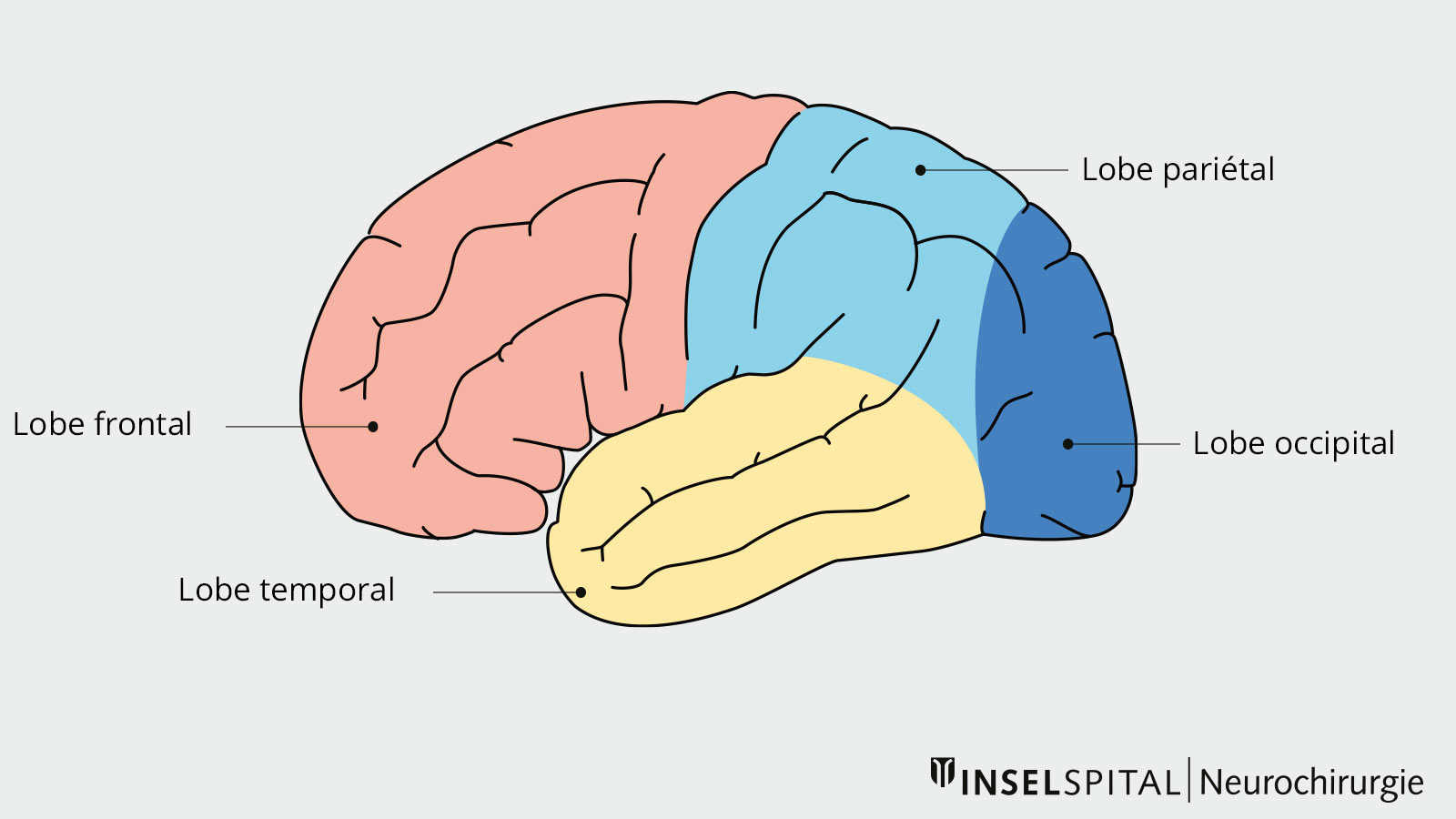
Hémisphérotomie fonctionnelle
Cette forme de chirurgie de l'épilepsie est utilisée presque exclusivement lorsque l'activité épileptique provient principalement d'une moitié du cerveau. La zone épileptogène, qui dans ces cas touche un hémisphère cérébral, est très étendu et ne peut être complètement réséquée. Cela concerne généralement les enfants atteints d'une grande malformation vasculaire, d'hémorragies cérébrales périnatales ou d'infarctus, et les patients atteints d'encéphalite de Rasmussen. Pendant l'opération, tous les faisceaux de fibres qui communiquent entre les deux moitiés du cerveau ainsi que les voies de sortie de l’hémisphère atteint sont déconnectés.
Le but de l'opération est d'empêcher les crises de se manifester cliniquement et de se propager à la moitié saine et non affectée du cerveau. La moitié du cerveau affectée, épileptogène, n'a généralement plus aucune fonction en raison de la maladie sous-jacente. Les chances de succès de cette opération sont également très bonnes. Près de 80 % des personnes touchées présentent généralement une fréquence de crises sensiblement réduite, voire même plus de crises du tout. Le pronostic est un peu moins bon pour les maladies à évolution progressive comme l'encéphalite de Rasmussen.
Thérapie thermique interstitielle au laser (LITT)
Laser Interstitial Thermal Therapy (LITT) est le terme anglais pour une ablation au laser. Elle repose sur le principe du réchauffement et de la sclérose des tissus cérébraux malades à l'aide de la technologie laser. Pendant le traitement, une imagerie par résonance magnétique (IRM) de la tête est effectuée pour visualiser précisément la zone du cerveau qui doit être éliminée par le LITT. Le laser est introduit dans la lésion ou la zone affectée en utilisant des techniques de haute précision. L'ensemble de la procédure est réalisée de manière peu invasive, sans avoir à ouvrir largement l'os du crâne.
Cette procédure peu invasive est adaptée au traitement de petites zones épileptogènes étroitement circonscrites. Les avantages de cette méthode par rapport aux procédures classiques de résection sont les suivants :
- durée de traitement plus courte
- moins contraignant, car il n'est pas nécessaire de pratiquer une grande ouverture du crâne (craniotomie)
- moins de complications (infections, troubles de la cicatrisation)
- séjour plus court à l'hôpital
Les premières données sur cette forme de traitement relativement nouvelle montrent un succès thérapeutique d'environ 50 % d'absence de crises dans certaines indications. Le LITT fait l'objet de recherches et d'une évaluation clinique plus approfondie.
Procédures non curatives
Dans certaines formes d'épilepsie, la résection ne peut pas être effectuée parce que le succès attendu du traitement est trop faible ou que les risques chirurgicaux associés à la résection sont trop importants. Dans ces cas, les procédures non curatives suivantes sont disponibles :
Neuromodulation
Les procédures chirurgicales qui modulent ou réduisent l'activité électrique du foyer épileptogène ou du réseau neuronal affecté au lieu de réséquer le foyer épileptogène sont appelées procédures neuromodulatrices. Dans ces procédures, de fines électrodes sont implantées spécifiquement sur le site de stimulation à l'aide d'une technique de haute précision et sont connectées à un stimulateur (générateur d'impulsions implantable). Il existe actuellement deux procédures neuromodulatrices pour l'épilepsie :
Stimulation du nerf vague
La stimulation du nerf vague (VNS) est un traitement approuvé pour l'épilepsie focale lorsque les procédures de résection ne sont pas applicables. Elle consiste à implanter un petit stimulateur cardiaque sous la clavicule et à le connecter à une électrode reliée au nerf vague au niveau du cou par une procédure microchirurgicale. Le stimulateur cardiaque génère de petites impulsions électriques qui stimulent le nerf vague. À long terme, cela réduit la fréquence des crises d'épilepsie chez les patients traités de cette manière. Cette procédure réduit la fréquence des crises d'environ 50 % chez plus de la moitié des patients.
Stimulation cérébrale profonde
La stimulation cérébrale profonde (SCP) ou même Deep Brain Stimulation (DBS) est la deuxième modalité thérapeutique. Ici, deux électrodes sont implantées dans une structure centrale spécifique du cerveau, le thalamus antérieur, à l'aide d'une technique de haute précision . Le stimulateur est implanté sous la clavicule et relié aux électrodes par un câble adaptateur qui passe sous la peau. Le stimulateur génère de petites impulsions électriques qui stimulent le thalamus et inhibent la propagation de l'activité épileptique. Cette procédure réduit également la fréquence des crises d'environ 50 % chez plus de la moitié des patients.
Pourquoi se faire soigner à l'Inselspital ?
L'Inselspital est l'un des trois centres suisses où le nombre de cas est le plus élevé. Nous disposons donc de l'expérience et de l'expertise nécessaires pour diagnostiquer avec précision les patients épileptiques et les traiter de manière ciblée et globale, conformément aux dernières avancées de la recherche.
La Seizure Unit de la clinique universitaire de neurologie de l'Inselspital a commencé à fonctionner début 2024. Cette unité de surveillance ultramoderne pour les patients épileptiques dispose de quatre lits dans la nouvelle Anna-Seiler-Haus. Grâce à une salle de contrôle située à proximité et équipée de nombreux moniteurs de surveillance, l'unité permet un temps de réaction encore plus rapide en cas de crise d'épilepsie. Cela permet d'acquérir de précieuses connaissances pour le diagnostic et le traitement hautement spécialisés de l'épilepsie.
Pour les examens de l'épilepsie, nous disposons d'une IRM à ultra-haut champ cliniquement autorisée. L'Inselspital est ainsi un pionnier en Suisse dans le domaine des examens de l'épilepsie.
