Während einer Hirntumoroperation können Funktionen wie Sprache und Sehen unter Vollnarkose nicht zuverlässig überprüft werden. Bei Eingriffen in der Nähe dieser Funktionszentren wird der Patient deshalb für kurze Tests aus der Narkose aufgeweckt. Diese Methode, bekannt als Wachoperation oder Wachkraniotomie, ermöglicht die radikale Entfernung von Tumoren bei maximaler Schonung der Hirnfunktionen, was unter Vollnarkose oft nicht möglich ist. Hier erfahren Sie mehr über den Ablauf einer solchen Wachoperation und die Erfahrungen der Patienten.
Warum sollte bei Hirnoperationen eine Funktionsüberwachung erfolgen?
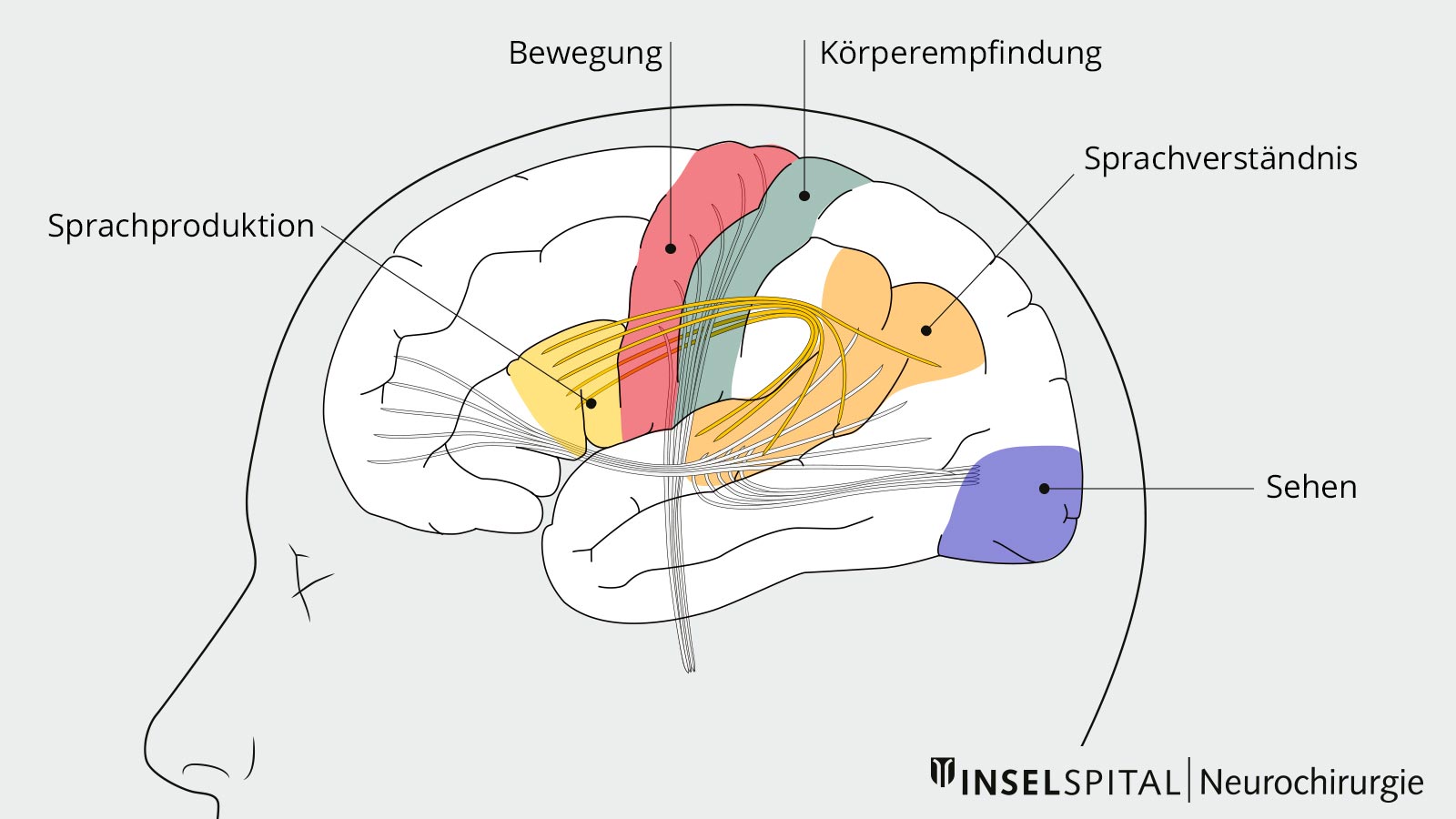
Bei vielen Tumoren des Gehirns ist die Grenze zwischen dem Tumor selbst und dem umliegenden Hirngewebe nicht klar ersichtlich. Wenn der Chirurg nicht erkennen kann, wo genau sich wichtige Hirnfunktionen um den Tumor herum befinden, muss er einen Sicherheitsabstand bewahren, was unweigerlich zu einem weniger vollständigen Entfernen des Tumors führt. Die Überprüfung der Funktionen in der Grauzone zwischen Tumor und gesundem Gehirn hingegen hilft, sicherer und radikaler zu operieren, da der Chirurg jetzt genau weiss, bis wohin er operieren darf.
Werden bei allen Hirntumoren Wachoperationen durchgeführt?
Die meisten Tumoren liegen entweder in der Nähe des Bewegungszentrums des Gehirns oder in Hirnarealen, deren Funktionen von anderen Hirnarealen kompensiert werden können. In beiden Fällen werden Operation und Funktionstests in Vollnarkose durchgeführt.
Hirnfunktionen wie Sprache oder Sehen können nur im Wachzustand überprüft werden. Aus diesem Grund werden Patienten mit einem Tumor in der Nähe des Sprach- oder Sehzentrums des Gehirns während der Operation für kurze Sprach- und Sehtests aus der Narkose aufgeweckt. Durch die Identifizierung und präzise Lokalisation dieser Funktionen erfährt der Chirurg, bis wohin er operieren darf, ohne das Sehvermögen oder die Sprache des Patienten zu gefährden. Dadurch können Hirntumoren auch an diesen Stellen radikaler und sicherer entfernt werden *.
Bei der Sprache kommt erschwerend hinzu, dass das Gehirn bei langsam wachsenden Hirntumoren Sprachfunktionen aus der Infiltrationszone des Tumors in andere Hirnareale verlagert, um die Sprachfähigkeit zu erhalten. Man bezeichnet dies als Plastizität. Konkret bedeutet das, dass zuvor funktionstragende Hirnareale durch den Tumorbefall ihre Funktion verlieren, während gleichzeitig andere gesunde Hirnareale lernen, diese zu übernehmen. Diese Plastizität macht es zusätzlich schwierig zu wissen, wo sich die sprachrelevanten Hirnareale befinden. Umso wichtiger sind die entsprechenden Tests während der Operation.
Wie läuft eine Wachoperation ab?
Vor der OP
Eine Wachoperation ist eine schmerzarme und sichere Operation. Der Patient ist Mitglied des Behandlungsteams, indem er dem Chirurgen durch Sprachtests aufzeigt, wo und wie der Chirurg operieren kann. Dadurch trägt der Patient wesentlich zur erfolgreichen Operation bei. Damit das funktioniert, wird der Patient auf die Wachoperation optimal vorbereitet.
Einige Zeit vor dem Eingriff erfolgen eine ambulante neuropsychologische Beurteilung und eine Schulung für die Tests während der OP. Dabei übt dieselbe Person, die auch während der Operation die Sprach- oder Sehtests mit dem Patienten durchführt, diese relativ einfachen Tests mit ihm, bis er sie sicher beherrscht.
Ablauf der OP
Für die Operation wird der Kopf des Patienten in einer Halterung fixiert. Obwohl das Gehirn für die Verarbeitung der Schmerzwahrnehmung und für das Schmerzempfinden verantwortlich ist, besitzt es selbst keine eigenen Sinneszellen zur Schmerzwahrnehmung und ist somit komplett schmerzunempfindlich. Aus diesem Grund reicht bei einer Wachoperation eine lokale Betäubung der Haut aus.
Der erste Teil des Eingriffs erfolgt in Vollnarkose. Erst nachdem der Schädel mit einem speziellen Instrument eröffnet wurde, wird der Patient aufgeweckt. Mit Hilfe einer speziellen Sonde wird nun das Hirngewebe Millimeter für Millimeter abgetastet, während der Patient mit der Logopädin die vorgeübten Tests macht. Kommt es an einer bestimmten Stelle zu einer kurzen vorübergehenden Störung der getesteten Hirnfunktion, weiss der Chirurg, dass er hier nicht operieren darf. An jenen Stellen, an denen die Tests problemlos absolviert werden, kann der Tumor entfernt werden.

Welche Tests werden während der Wach-OP durchgeführt?
Welche Tests konkret durchgeführt werden, hängt von der Lokalisation des Tumors sowie von individuellen Faktoren des Patienten ab, wie zum Beispiel Beruf, Hobbies oder andere Fähigkeiten *. Dazu gehören auch die Sprachkenntnisse des Patienten (bis zu 4 Sprachen können während der Operation getestet werden) sowie spezielle Fähigkeiten wie Rechnen, räumliches Denken oder Musizieren. Mit Hilfe von repetitiven standardisierten Tests können alle diese Fähigkeiten während der Wachphase der Operation getestet werden.
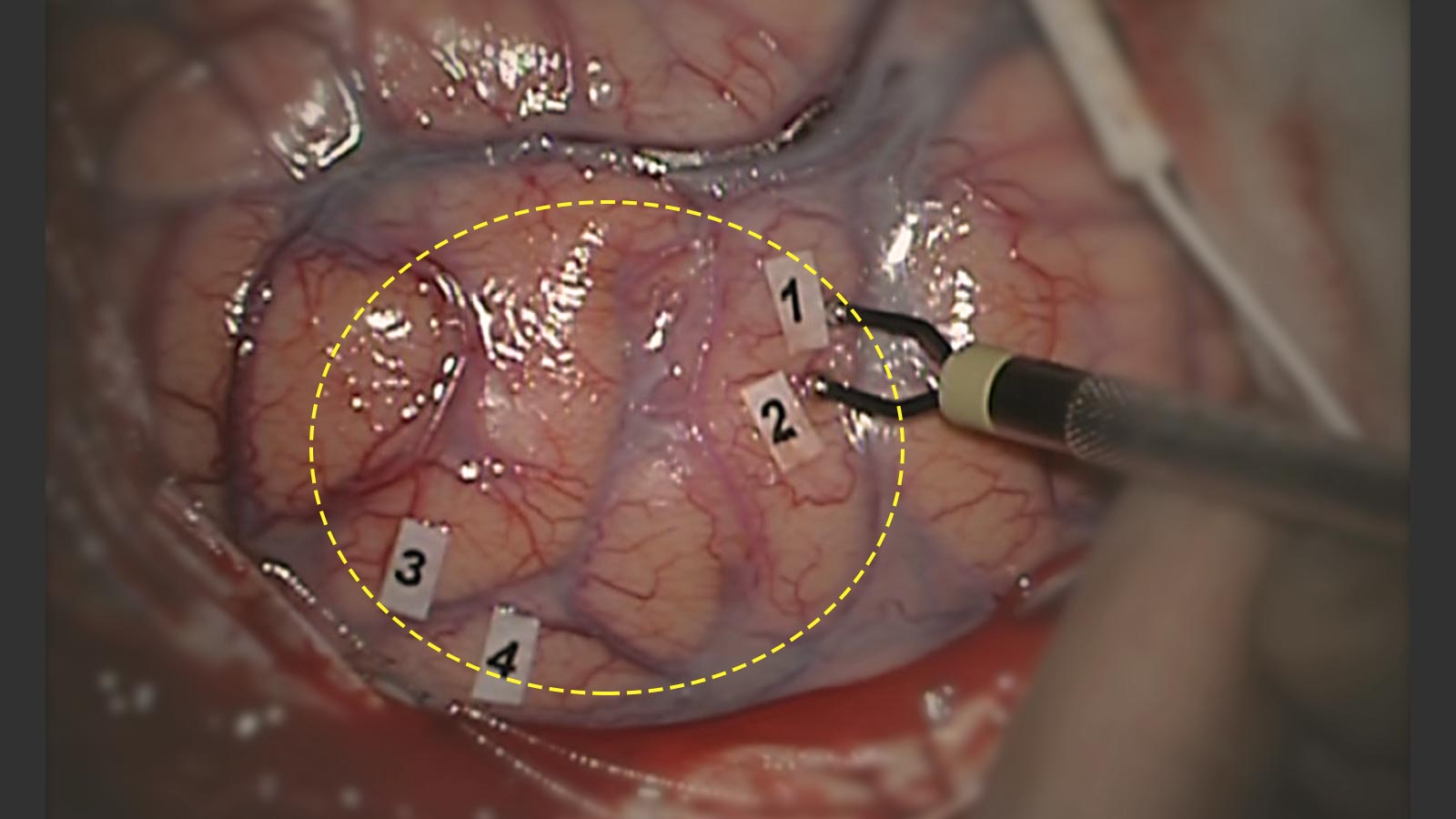
Auf diese Weise können mittels der Stimulation mit Mikroströmen das Gehirngewebe kartiert und die Resektionsgrenzen für den Tumor ermittelt werden. Diesen Prozess der Hirnkartierung bezeichnet man auch als Brain Mapping oder kortikales Mapping. Das Mapping dient zur Bestimmung der Eintrittspforten in das Gehirn.
Auch während der Entfernung des Tumors wird auf diese Art wiederholt getestet (subkortikales Mapping), um die Sprachbahnen zu schützen *,*,*,*. Die Tests dauern je nach Lokalisation und Grösse des Tumors zwischen 30 Minuten und 2 Stunden. Nach Abschluss der Tests wird eine Vollnarkose eingeleitet und der Patient wacht erst nach der OP wieder auf.
Um zu verhindern, dass es durch die elektrische Stimulation während der Operation zu einem epileptischen Anfall kommt, wird über dem Kortex ein EEG (Elektrokortikografie) abgeleitet. Dadurch können Anfälle gestoppt werden, noch bevor sie sich richtig bemerkbar machen.
Nach der OP
Postoperative Phase
Nach der Operation wird der Patient zur engmaschigen Betreuung und Überwachung auf die Überwachungsstationaufgenommen. Am ersten oder zweiten Tag nach der Operation wird eine Magnetresonanztomografie (MRT bzw. MRI von engl. magnetic resonance imaging) des Gehirns zur postoperativen Kontrolle durchgeführt. Danach wird der Patient auf die Normalstation verlegt.
Je nach klinischem Bild wird gemeinsam mit dem Patienten und den Spezialisten von Physiotherapie, Ergotherapie und Logopädie beschlossen, ob der Patient nach Hause zurückkehren kann oder ob eine stationäre Rehabilitation empfehlenswert ist.
Nachbehandlung
Zur Nachbehandlung gehören regelmässige Kontrollen per MRI. Durch die neuronale Plastizität des Gehirns kann es mit der Zeit zur Verlagerung von Hirnfunktionen aus dem tumorbefallenen Areal kommen. Sollte sich dann im Verlauf eine erneute Grössenzunahme des Tumors zeigen, kann eine zweite Wachoperation oder alternativ eine Radio- und Chemotherapie erwogen werden *.
Wer ist für eine Wachoperation geeignet?
Ausschlaggebend für den Erfolg einer Wachoperation ist die Kooperationsfähigkeit des Patienten. Diese kann aus medizinischen oder psychischen Gründen gestört oder nicht gegeben sein.
Bei bereits vorhandener Schädigung der Sprache kann zudem die Testung fehlerhafte Resultate liefern *.
Aus diesem Grund wird die Indikation für eine Wachoperation sorgfältig gestellt und in einem gemeinsamen Gespräch mit dem Chirurgen, dem Patient und den Logopäden vor der Operation geprüft und besprochen.
Warum Sie sich am Inselspital behandeln lassen sollten
Wie zahlreiche wissenschaftliche Veröffentlichungen darlegen, kann mit Hilfe der intraoperativen Kartierung des Hirngewebes das Auftreten von langfristigen neurologischen Defiziten nach der Operation deutlich verringert werden. Gleichzeitig hat sich durch das Mapping die Anzahl kompletter und fast-totaler Tumorentfernungen deutlich erhöht *,*,*,*.
In unserer Neurochirurgischen Klinik verfügen wir über umfangreiche langjährige Erfahrungen bei Wachoperationen mit einem interdisziplinären Team aus Neurochirurgen, Neurophysiologen, Logopäden, Neuropsychologen und Neuroanästhesisten *.
Unsere Klinik beteiligte sich zudem an der ersten europaweiten multizentrischen Studie von 2017 zur Beurteilung von intraoperativen Mapping- und Monitoringprotokollen im Zusammenhang mit dem Auftreten von peri- und intraoperativen epileptischen Anfällen. Bei dieser Untersuchung wurde bei 41 % von insgesamt 2098 Patienten eine Wachoperation durchgeführt. Die Studie zeigte, dass Kliniken wie die unsere, das heisst mit besonders viel Erfahrung im intraoperativem Mapping, ein deutlich niedrigeres Risiko für epileptische Anfälle während der Operation haben *.
Referenzen
-
De Witt Hamer PC, Robles SG, Zwinderman AH, Duffau H, Berger MS. Impact of intraoperative stimulation brain mapping on glioma surgery outcome: a meta-analysis. J Clin Oncol. 2012;30:2559-2565.
-
Duffau H, Lopes M, Arthuis F, et al. Contribution of intraoperative electrical stimulations in surgery of low grade gliomas: a comparative study between two series without (1985-96) and with (1996-2003) functional mapping in the same institution. J Neurol Neurosurg Psychiatry. 2005;76(6):845-51.
-
Beez T, Boge K, Wager M et al. Tolerance of awake surgery for glioma: a prospective European Low Grade Glioma Network multicenter study. Acta Neurochir (Wien). 2013;155:1301-1308.
-
Chang EF, Clark A, Smith JS et al. Functional mapping-guided resection of low-grade gliomas in eloquent areas of the brain: improvement of long-term survival. Clinical article. J Neurosurg. 2011;114:566-573.
-
Schucht P, Beck J, Seidel K, Raabe A. Extending resection and preserving function: modern concepts of glioma surgery. Swiss Med Wkly. 2015;145:w14082.
-
Spena G, Schucht P, Seidel K et al. Brain tumors in eloquent areas: A European multicenter survey of intraoperative mapping techniques, intraoperative seizures occurrence, and antiepileptic drug prophylaxis. Neurosurg Rev. 2017;40:287-298.
