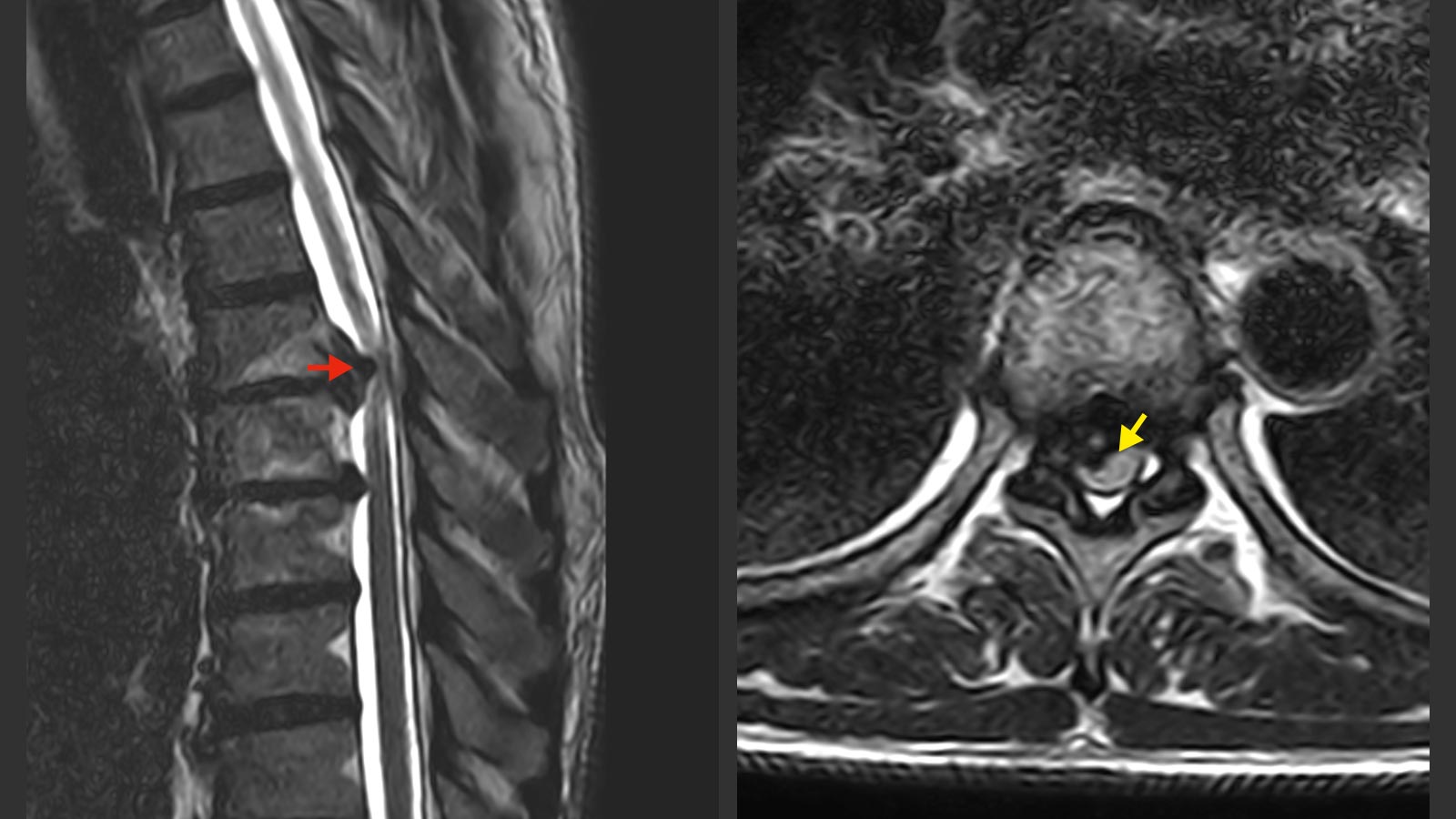
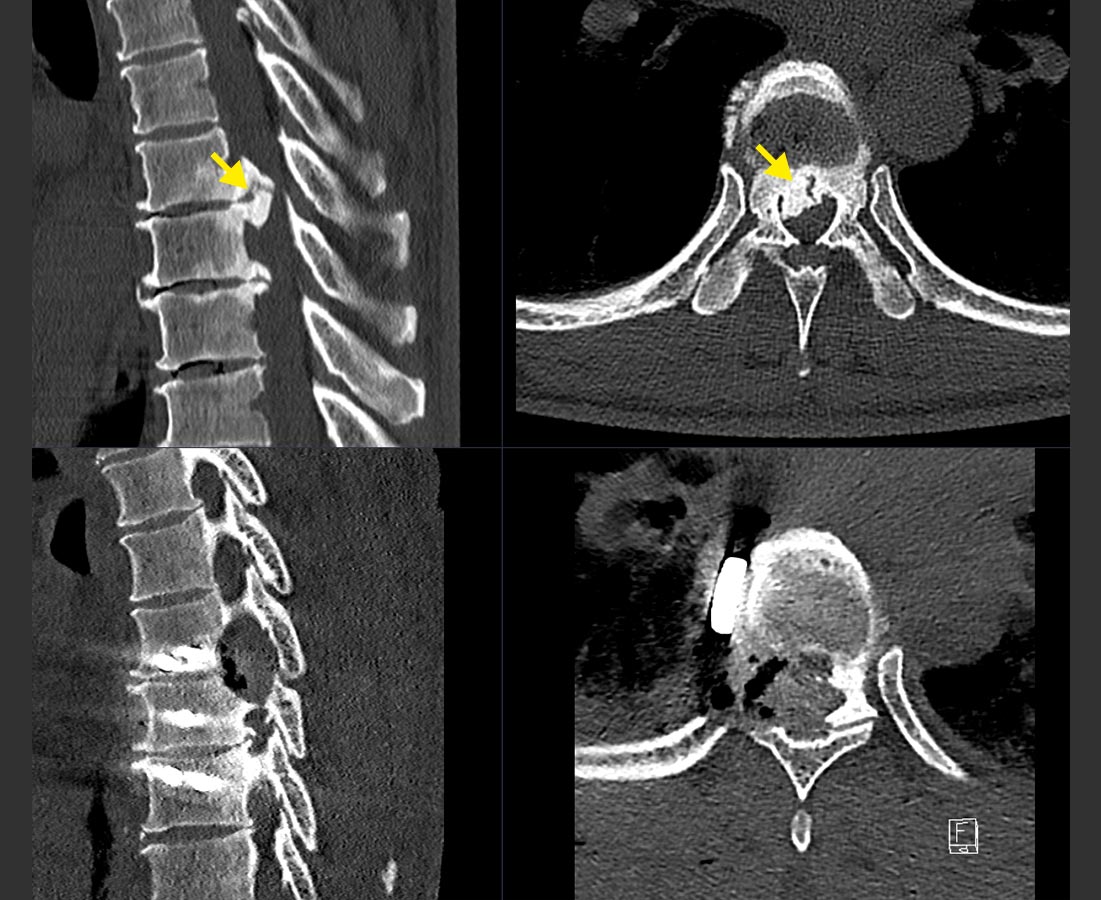
Bandscheibenvorfälle entlang der ganzen Wirbelsäule sind meist Folge eines Alterungs- und Abnutzungsprozesses. Ein Bandscheibenvorfall der Brustwirbelsäule, auch thorakaler Bandscheibenvorfall oder thorakale Diskushernie, ist aber viel seltener als ein Vorfall in der Hals- oder Lendenwirbelsäule, da die Brustwirbelsäule durch das Rippenskelett eine zusätzliche Verstärkung erhält. Die Beschwerden können schleichend anfangen und diffus sein, weshalb die Diagnose manchmal erst verzögert gestellt wird.
Es gibt auch häufig zufällig entdeckte Bandscheibenvorfälle ohne Symptome, die keiner Therapie bedürfen. Eine Operation ist erst dann angezeigt, wenn stärkere Beschwerden und eine erhebliche Kompression auf das Rückenmark oder einen Nerv vorliegen. Da die Bandscheibenvorfälle der Brustwirbelsäule meist verkalkt sind, ist die Operation grundsätzlich technisch sehr anspruchsvoll. Sie muss oft von der Seite durch den Brustraum oder transdural, durch den Hirnwasserkanal, durchgeführt werden, wenn der Bandscheibenvorfall direkt hinter dem Rückenmark liegt und nicht von weicher Konsistenz ist.
Warum Sie sich am Inselspital behandeln lassen sollten
Am Inselspital arbeiten Spezialisten aller Fachgebiete unter einem Dach eng zusammen und stimmen sich u. a. durch Leitlinien und intern festgelegte Standards miteinander ab. Durch die Zusammenarbeit der Neurochirurgie mit der Orthopädie, Rheumatologie, Physiotherapie, Neurologie, Neuroradiologie und dem Schmerzzentrum kann für den Patienten die optimale Behandlungsstrategie interdisziplinär erarbeitet werden. Komplizierte Fälle werden in einem interdisziplinären Board besprochen und oft auch gemeinsam von Neurochirurgen und Orthopäden operiert. So schaffen wir die Voraussetzung für die bestmögliche Behandlung für jeden einzelnen Patienten.
Für einen Eingriff zur Dekompression der Nervenstrukturen an der Brustwirbelsäule ist ein spezialisiertes Wirbelsäulenteam der Neurochirurgie zuständig. Den Zugang durch den Brustraum führen wir bei diesen Operationen gemeinsam mit den Thoraxchirurgen oder Orthopäden durch.
Wie häufig kommen thorakale Bandscheibenvorfälle vor?
Weniger als 1 % aller Bandscheibenvorfälle sind in der Brustwirbelsäule lokalisiert. Am häufigsten erkranken Menschen im mittleren Lebensalter (40–60 Jahre) an einem thorakalen Bandscheibenvorfall. Männer sind etwas häufiger betroffen als Frauen. Alle Details zu den Ursachen finden Sie auf der Übersichtseite Bandscheibenvorfall.
Was sind die häufigsten Symptome?
Die Beschwerden durch einen Bandscheibenvorfall an der Brustwirbelsäule sind häufig unspezifisch, was die Diagnosestellung erschweren kann.
Häufige Symptome sind:
- Lokale Schmerzen im Rücken
Manchmal ist der Schmerz auch in der Brust oder im Bauch zu spüren. - Ausstrahlende Nervenschmerzen
Ist der abgehende Spinalnerv betroffen, kommt es klassischerweise zu gürtelförmigen Schmerzen im Bereich des Brustkorbs oder auch zu Sensibilitätsstörungen. - Myelopathie
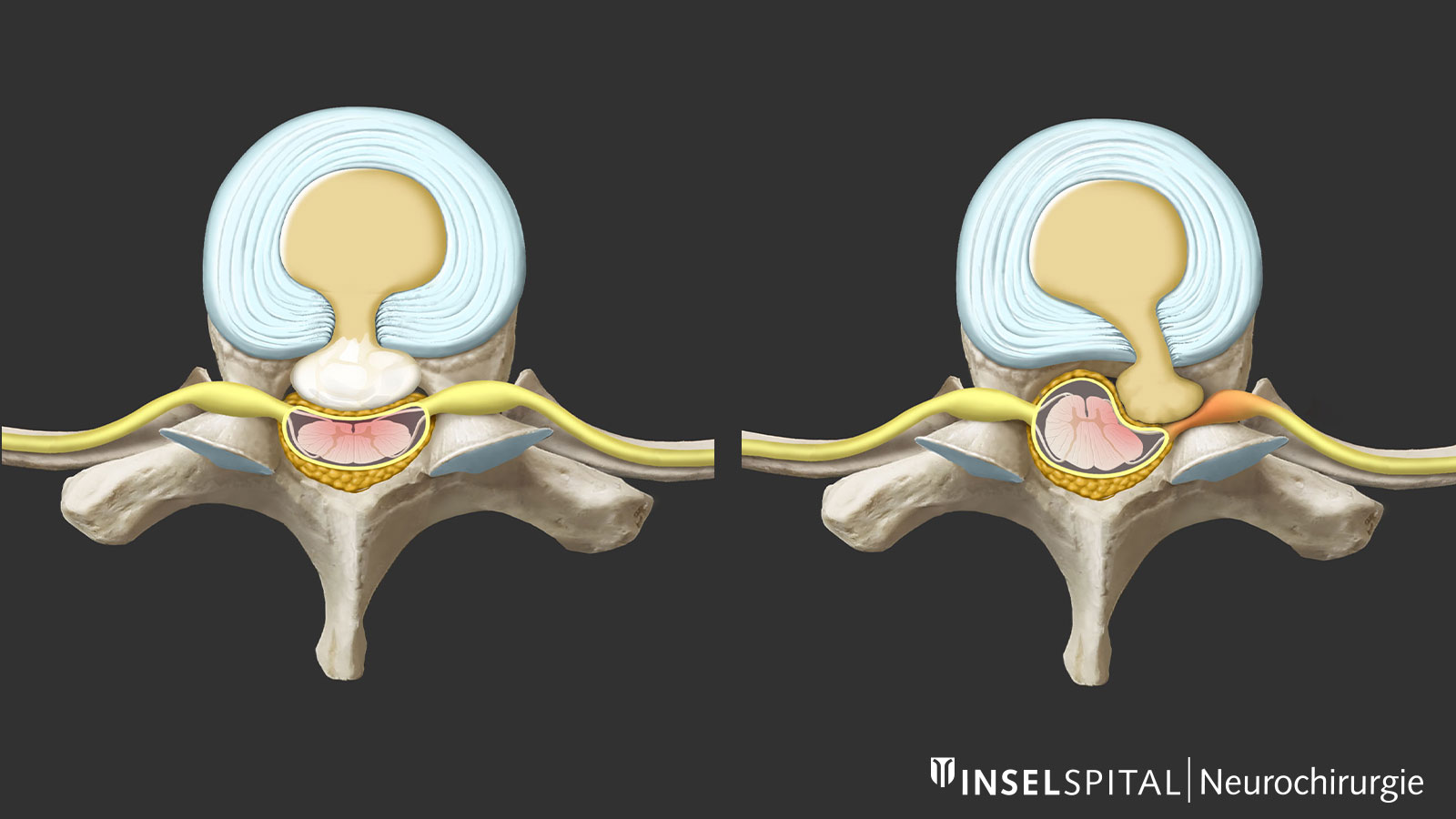
Bei einer Kompression des Rückenmarks kann es zu einer Schädigung des Rückenmarks (Myelopathie) mit neurologischen Ausfällen unterhalb der Läsion kommen. Diese können von leichten Sensibilitäts- oder Koordinationsstörungen der Beine bis hin zu deutlichen Störungen wie Harninkontinenz oder selten auch zu einem hochgradigen Querschnittsyndrom reichen.
Wie wird ein thorakaler Bandscheibenvorfall diagnostiziert?
Jeder Diagnostik gehen eine ausführliche Befragung und fokussierte neurologische Untersuchung voraus. Der klinische Verdacht muss anschliessend mit einer Bildgebung bestätigt werden. Die Bildgebung der Wahl ist die Magnetresonanztomografie (MRT bzw. MRI von engl. Magnetic Resonance Imaging). Hier lassen sich Nerven, das Rückenmark und der Bandscheibenvorfall am besten darstellen. Eine grosse Anzahl der Diskushernien in der Brustwirbelsäule sind verkalkt. Deshalb ist es für die operative Planung wichtig, auch eine Computertomografie (CT) zu durchzuführen.
Selten sind zusätzliche Untersuchungen wie eine elektrophysiologische Messung der Nervenfunktion (evozierte Potenziale) notwendig, um eine Therapieentscheidung bezüglich einer Operation oder einer weiteren konservativen Behandlung zu treffen.
Welche Behandlungsmöglichkeiten gibt es?
Verursacht die Kompression des Nervs nur Schmerzen und keine weiteren Symptome, wird ein thorakaler Bandscheibenvorfall konservativ mit Schmerzmedikamenten und Physiotherapie behandelt. Bei ausbleibender Besserung, Lähmungen oder anhaltendem Leidensdruck beim Patienten muss eine Operation erwogen werden.
Sind durch die Nervenkompression neurologische Störungen entstanden, ist eine Operation unumgänglich. Beim thorakalen Bandscheibenvorfall ist häufig eine diagnostizierte Myelopathie der Grund für eine Operation. Ziel des Eingriffs ist es, ein Voranschreiten der Rückenmarksschädigung aufzuhalten. In vielen Fällen kommt es nach der Operation auch zu einer neurologischen Besserung, das Ausmass der Erholung ist aber trotz Operation oft inkomplett und hängt vom Schweregrad der Vorschädigung ab.
Operative Verfahren beim thorakalen Bandscheibenvorfall
Aus zweierlei Gründen ist die Operation der thorakalen Diskushernie anspruchsvoll.
- Anatomische Situation
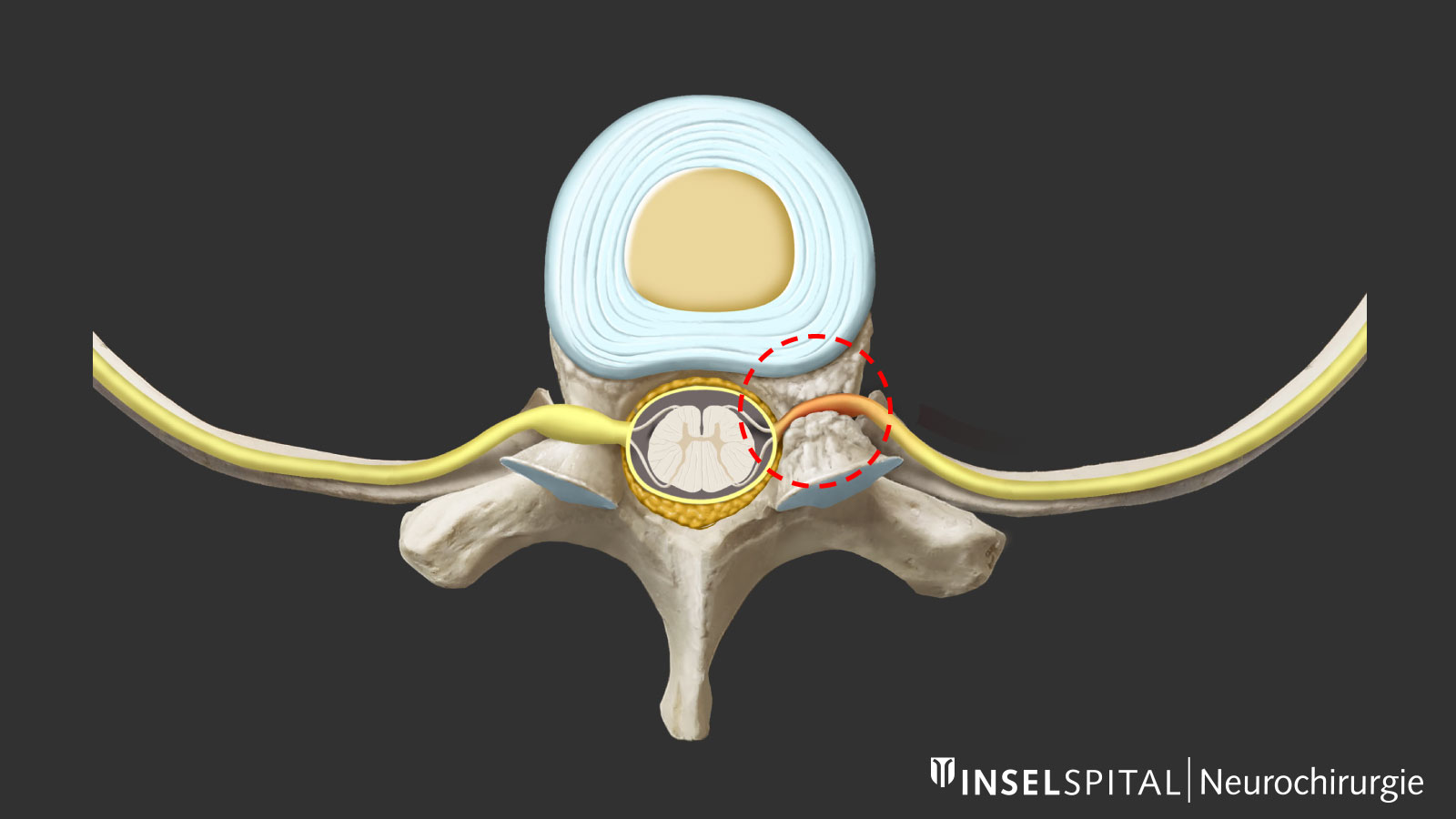
Das Rückenmark (Myelon) versperrt den Weg zum Bandscheibenvorfall. Darum ist es besonders wichtig, den Zugang präzise zu planen, um das Myelon möglichst wenig zu beeinträchtigen. Der klassische Zugang ist der transpedikuläre Zugang mit einseitiger Entfernung der Wirbelkörperbogenwurzel oder auch die Costotransversektomie mit Resektion des Rippenansatzes. Dabei kommt man schräg diagonal am Rückenmark vorbei und kann einen weichen Bandscheibenvorfall entfernen. Beim verknöcherten Bandscheibenvorfall muss man oft streng von der Seite über eine Spreizung zweier Rippen operieren. Damit kann man die Mobilisation des Rückenmarks reduzieren. Weil der Arbeitskanal sehr tief ist und die Operation trotzdem über einen minimalinvasiven Zugang durchgeführt wird, ist diese Technik anspruchsvoll. - Verkalkungen
Aufgrund von Ablagerungen und Verkalkungen ist die Konsistenz der thorakalen Diskushernie häufig sehr hart. Die Manipulation unmittelbar neben dem Rückenmark ist daher riskanter als bei anderen Bandscheibenvorfällen. Aufgrund der Nähe zum Rückenmark ist das Risiko einer neurologischen Verschlechterung grösser als bei Operationen der Halswirbelsäule und erfordert aus unserer Sicht immer ein intraoperatives Neuromonitoring der motorischen evozierten Potenziale und der D-Welle.
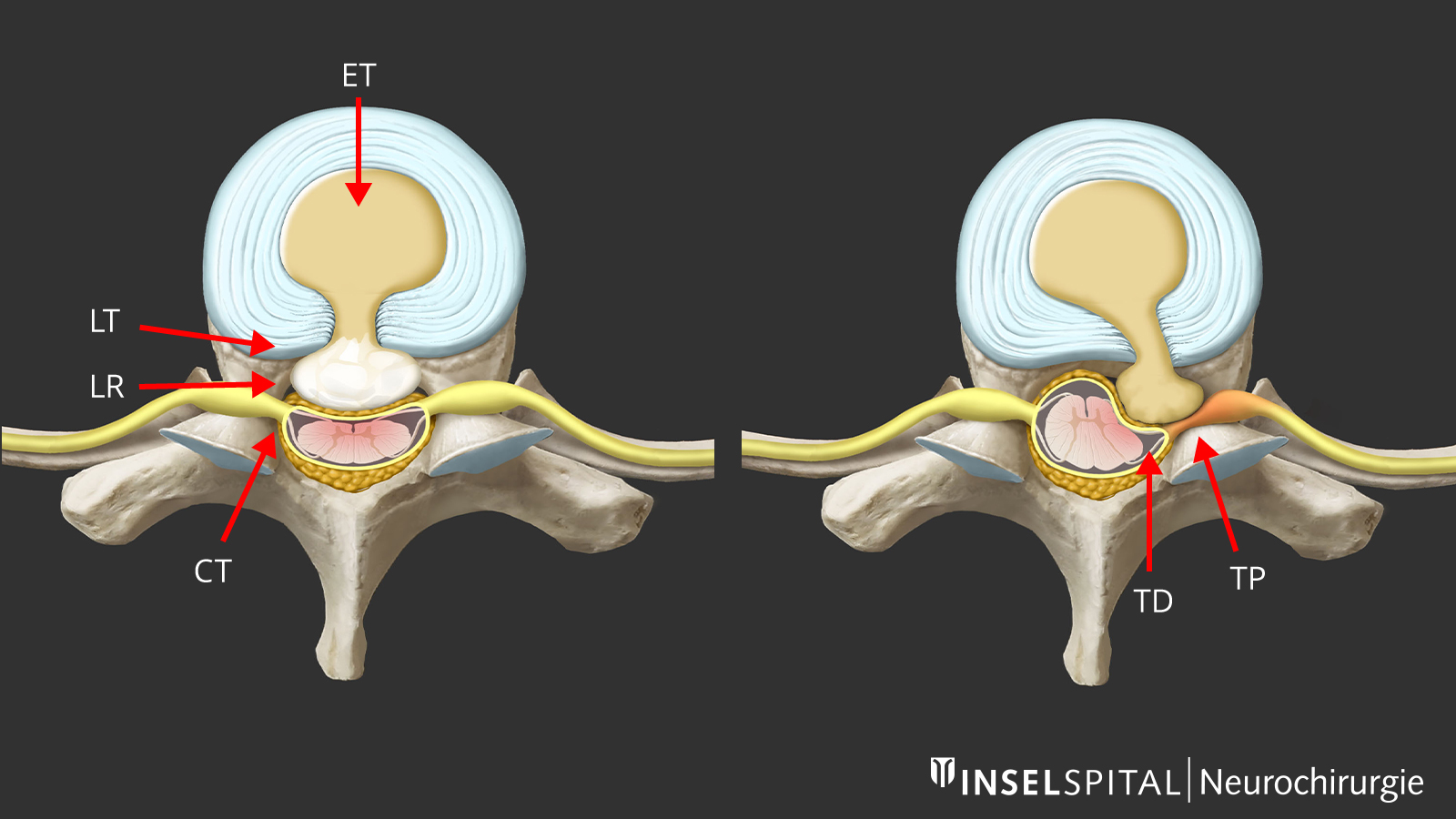
Behandlung einer Foramenstenose an der Brustwirbelsäule
Eine lokale Einengung des Nervenaustrittslochs (Foramen) kann eine isolierte Kompression des Interkostalnervs verursachen. Diese Einengung macht sich in stechenden, ziehenden oder brennenden Schmerzen bemerkbar, die von der Wirbelsäule entlang einer Rippe ausstrahlen. Die Therapie besteht in der lokalen minimalinvasiven Dekompression des Nervs über einen direkten Zugang am Rücken.
Wie lange dauert die Erholung?
Vom operativen Eingriff erholen Sie Sich schnell. Der stationäre Aufenthalt beträgt in der Regel eine Woche. Die neurologische Erholungszeit ist variabel und hängt vom Ausgangsbefund ab. Gegebenenfalls ist eine stationäre Neurorehabilitation in einer spezialisierten Klinik empfohlen.