Der Bandscheibenvorfall der Lendenwirbelsäule (LWS), auch lumbaler Bandscheibenvorfall oder lumbale Diskushernie, ist der häufigste Bandscheibenvorfall, weil das Gesamtgewicht der Wirbelsäule am stärksten auf den beiden untersten Bandscheiben lastet. Durch Risse im Faserring kann Gewebe aus dem Inneren der Bandscheibe in den Wirbelkanal vordringen und dort auf Nerven drücken. Ein typisches Symptom ist ein «ischiasartiger» Nervenschmerz, der über das Gesäss und die Aussenseite des Beins bis in den Fuss zieht. Die meisten Bandscheibenvorfälle bessern sich innerhalb von 6–12 Wochen von alleine oder unter klassischer Therapie (Schmerzmittel und vorsichtige Physiotherapie). Bei ausbleibender Besserung, Lähmungen oder starken Schmerzen sollte jedoch eine mikrochirurgische Entfernung des vorgefallenen Gewebestücks erfolgen. Bei 95 % aller Patienten sorgt ein operativer Eingriff für sofortige Besserung.
Unsere Erfahrungen am Inselspital
Am Rückenzentrum des Inselspitals arbeiten Spezialisten aller Fachgebiete unter einem Dach eng zusammen und stimmen sich miteinander ab. Durch die Zusammenarbeit von Rheumatologie, Physiotherapie, Neurologie, Neuroradiologie, Schmerzzentrum und Orthopädie kann für den Patienten die optimale Behandlungsstrategie interdisziplinär erarbeitet werden. Komplizierte Fälle werden in einem interdisziplinären Board besprochen und oft auch gemeinsam von Neurochirurgen und Orthopäden operiert. So schaffen wir die Voraussetzung für die bestmögliche Behandlung für jeden einzelnen Patienten.
Die minimalinvasive Bandscheibenoperation zur schnellen und schonenden Entlastung eines komprimierten Nervs ist einer der häufigsten Eingriffe an unserer Klinik und kann auf Wunsch auch ambulant durchgeführt werden. Die Operation führt zu einem besseren Ergebnis als eine andauernde konservative Behandlung, die nach 6–12 Wochen keine Besserung gebracht hat. Zu diesem Ergebnis kommen zwei voneinander unabhängige amerikanische Studien *, *.
Unsere Pflegekräfte und Physiotherapeutinnen kennen die Behandlung und Nachsorge nach einem Bandscheibenvorfall bestens und bereiten den Weg für eine schnelle Genesung. Weil das richtige Verhalten nach einem Bandscheibenvorfall eine wichtige Rolle spielt, haben wir für unsere Patienten nützliche Informationen insbesondere zum richtigen Heben und Tragen, Übungen zur Rückenschule sowie ein spezielles Video für die Zeit nach der Operation zusammengestellt.
Trotzdem: Beim Bandscheibenvorfall ist nur selten eine Operation nötig.
Lumbale Bandscheibenbeschwerden sind häufig, aber sie müssen nur selten operiert werden. Mehr als 90 % der Bandscheibenvorwölbungen oder -vorfälle mit Schmerzen bis ins Bein bessern sich durch Schonung, Wärme, Schmerzmedikamenten, Entlastungslagerung, Physiotherapie und lokaler Infiltration. Wichtig ist auch die Abgrenzung zum reinen Rückenschmerz (Lumbalgie oder Hexenschuss), der durch Irritation der Wirbelgelenke oder Bandstrukturen zustande kommt und bei dem kein Schmerz im Bein auftritt. Hier ist eine Schonung noch weniger angezeigt, da Bewegung Teil der Therapie ist und zu einer schnelleren Genesung führt.
Wenn immer es möglich ist, empfehlen wir beim Bandscheibenvorfall 6–12 Wochen konservative Therapie. Oft beobachten wir, dass sich die Beschwerden erst in der 2. Hälfte der Behandlungszeit deutlich bessern. Es lohnt sich also, durchzuhalten.
Wer gehört zur Risikogruppe für einen lumbalen Bandscheibenvorfall?
Bandscheibenvorfälle entstehen gehäuft in der vierten und fünften Lebensdekade, können aber in jedem Alter vorkommen. 2–3 % der Bevölkerung erleiden in ihrem Leben eine lumbale Diskushernie, die Beschwerden verursacht. Studien konnten zeigen, dass das Risiko für einen Bandscheibenvorfall bei Rauchern höher ist. Weitere ursächliche Faktoren sind eine andauernde Belastung der Wirbelsäule sowie eine genetische Vorbelastung.
Was sind die häufigsten Symptome?
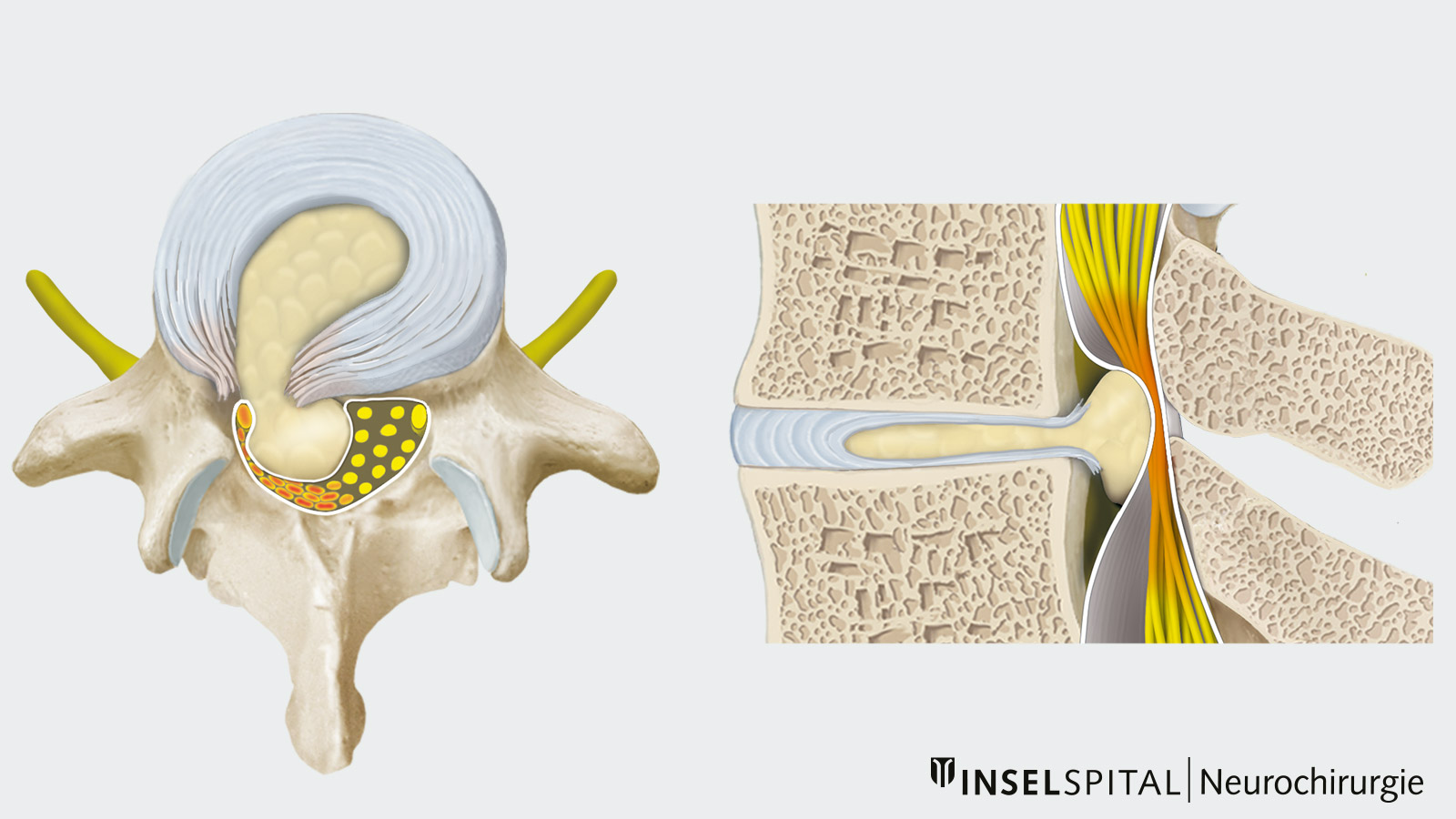
Am häufigsten treten Diskushernien zwischen dem 4. und 5. Lendenwirbelkörper sowie zwischen dem 5. Lendenwirbelkörper und dem Steissbein auf. Je nach der Richtung des vorfallenden Bandscheibenmaterials können dabei der höhere (austretende) Nerv oder der tiefere (traversierende) Nerv auf dem Weg zum Neuroforamen betroffen sein. Durch den Druck der Bandscheibe auf die Nerven kommt es zu entsprechenden Reizungen und Ausfallserscheinungen. Typisch sind ausstrahlende Schmerzen im Versorgungsgebiet (Dermatom) des jeweiligen Nervs sowie Lähmungen oder Sensibilitätsstörungen. Zusätzlich klagen die meisten Patienten über mehr oder weniger starke Rückenschmerzen im Lendenwirbelbereich (Lumboischialgien).
Weil jede Nervenwurzel, die an der Wirbelsäule austritt, ein anderes charakteristisches Dermatom und Myotom (Muskelareal) versorgt, kann durch die auftretenden Störungen meist genau auf die jeweils betroffene Nervenwurzel geschlossen werden.
Bei sehr grossen Bandscheibenvorfällen können auch sämtliche im lumbalen Spinalkanal verlaufenden Nervenwurzeln betroffen sein. Dieses sogenannte Cauda-equina-Syndrom ist besonders bedrohlich, weil es Störungen der Blasen-, Mastdarm- und Sexualfunktionen verursachen kann. Beim Cauda-equina-Syndrom handelt es sich immer um einen neurochirurgischen Notfall, der nach radiologischer Bestätigung umgehend operiert werden muss. Anderenfalls droht eine dauerhafte Nervenschädigung mit entsprechendem Funktionsausfall.
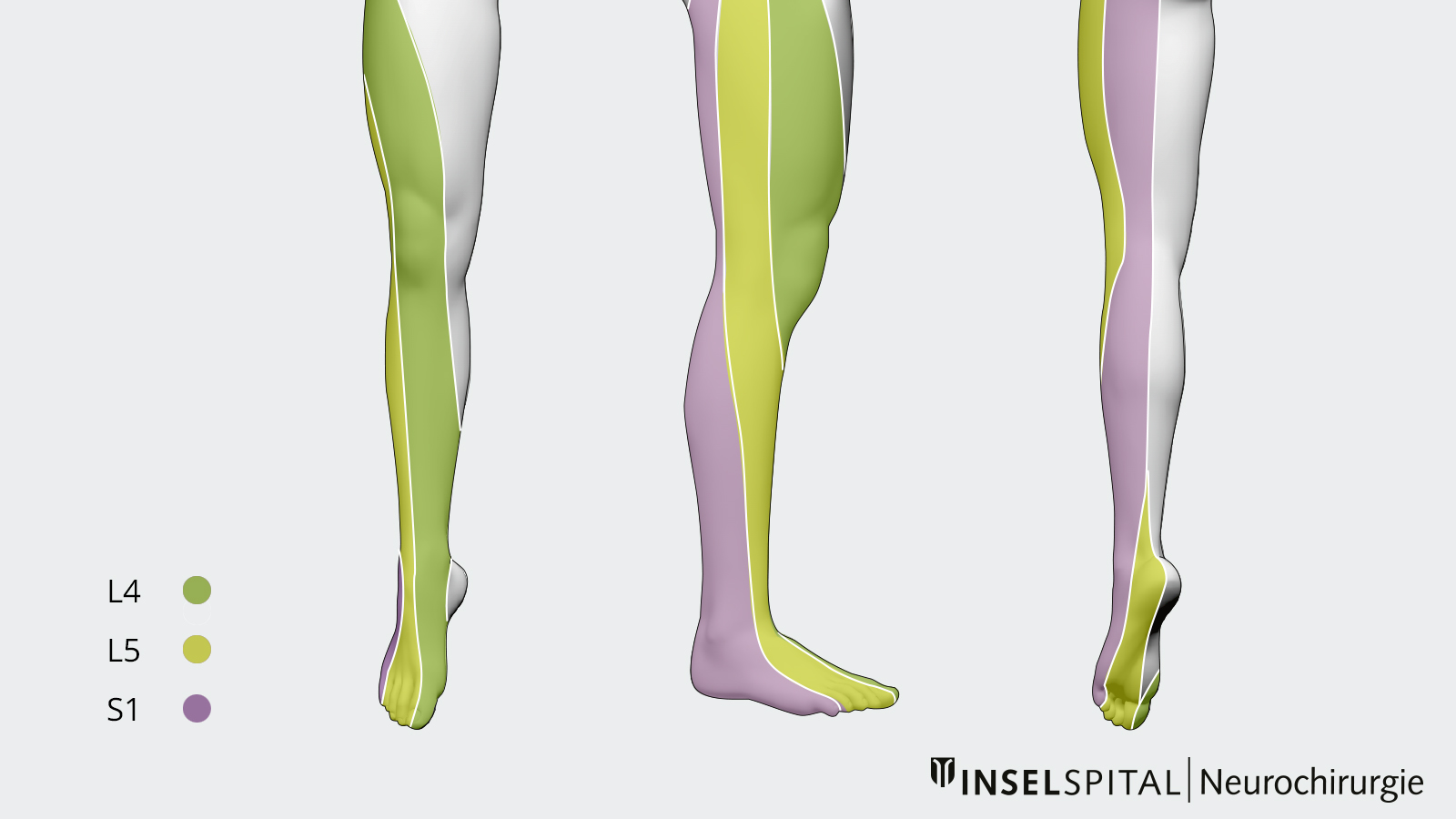
Lokalisation des Vorfalls nach Symptomen
Typische Befunde für die Nervenwurzel sind:
- L4: Schmerz im Oberschenkel bis ins Knie, Taubheit in der Vorderseite des Oberschenkels und der Innenseite des Unterschenkels, keine Kraft beim Treppensteigen (Kniestrecker).
- L5: Schmerz im Gesäss und in der Aussenkante des Oberschenkels bis in den Fuss, Taubheit in der grossen Fusszehe, Schwäche des Fusshebers, insbesondere des Grosszehenhebers (Fersenstand).
- S1: Schmerz im Gesäss und in der Hinterseite des Beins bis in den Fuss, Taubheit in der Fussaussenkante und in der kleinen Zehe, Schwäche des Fusssenkers (Zehenstand).
Diese Aufzählung ist nicht vollständig.
Wie wird ein lumbaler Bandscheibenvorfall diagnostiziert?
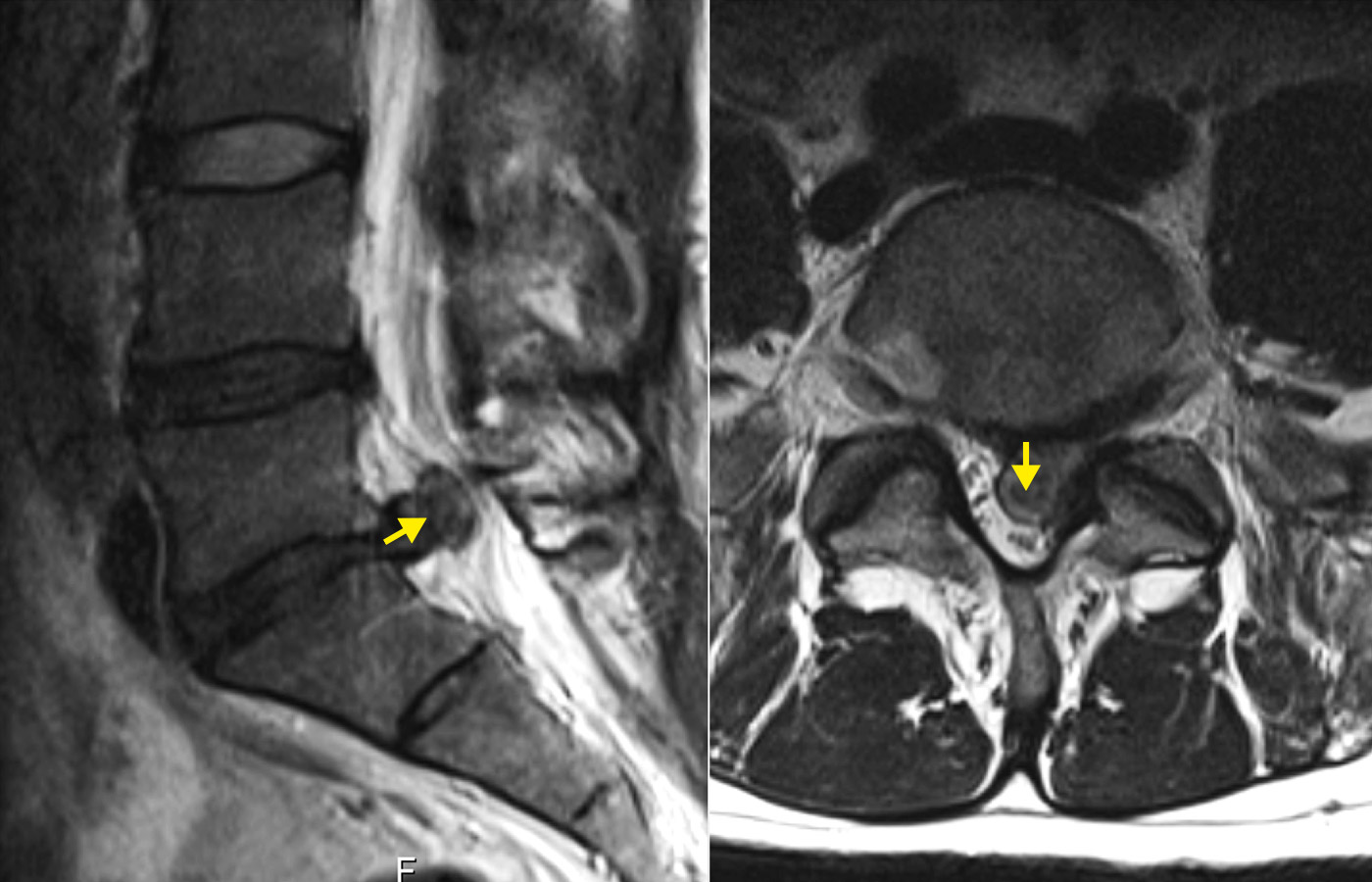
Eine ausführliche Anamnese und sorgfältige klinische Untersuchung sind entscheidend bei der ersten Abklärung von Beschwerden im Bereich der Lendenwirbelsäule. Bei Rückenschmerzen im Bereich der Lendenwirbelsäule als alleinigem Symptom kann zunächst auf eine weitere radiologische Diagnostik verzichtet werden. Hier darf eine konservative Therapie erwogen werden, da in den allermeisten Fällen die Beschwerden nach wenigen Wochen wieder verschwinden. Nur bei Fortbestehen der Beschwerden oder bei neurologischen Ausfällen bedarf es einer bildgebenden Abklärung. Hierfür ist die Magnetresonanztomografie (MRT bzw. MRI von engl. Magnetic Resonance Imaging) am besten geeignet, da so die Bandscheiben und Nervenwurzeln gut bildlich dargestellt werden können. Nur in Sonderfällen braucht es eine weitere Abklärung mittels elektrophysiologischer Untersuchungen oder CT-Myelografien.
Wie ist der Operationsablauf?
Wenn die Schmerzen zu stark sind, eine Schwäche in der Muskulatur oder ein Versagen der Therapie auftritt, sollte operiert werden. Der Eingriff dauert in der Regel 15–45 Minuten und wird mit einem 2–3 cm langen Hauschnitt durchgeführt. Der Zugang zur Bandscheibe erfolgt meist über ein Röhrchen – man spricht von einem tubulären Zugang. Nach der Operation werden Sie von unseren Physiotherapeutinnen umfassend betreut. Sie erhalten auch eine Broschüre mit Anleitung für die Zeit nach der Entlassung.
Üblich sind 2–3 Tage stationärer Aufenthalt im Spital, die Operation kann auf Wunsch jedoch auch ambulant durchgeführt werden.

Trotz der hohen Spontanheilungsrate ist die Operation eines lumbalen Bandscheibenvorfalls der häufigste chirurgische Eingriff an der Lendenwirbelsäule. Das Fachgebiet Neurochirurgie hat sich seit vielen Jahren auf diese Erkrankung spezialisiert. Die Operation findet routinemässig unter Verwendung eines Mikroskops statt. Diese chirurgische Operationstechnik bezeichnet man als Mikrochirurgie. Die Vorteile der Mikrochirurgie für den Patienten liegen auf der Hand: eine kleinere Operation mit einem schonenden Zugang, eine gezieltere Freilegung der Operationsstelle, weniger Narbenbildung und ein grösseres Mass an Sicherheit.
Bei 95 % der Patienten führt die Operation zu einer sofortigen Besserung der Symptome. Allerdings kann es bei 5–20 % der Patienten zu Rezidiven kommen, wenn erneut Stücke aus der Bandscheibe in den Wirbelkanal austreten. Dies ist in der Regel abhängig von der Grösse des Faserrisses und weniger davon, ob der Vorfall durch Medikamentengabe oder eine Operation behandelt wurde. Sollte dies der Fall sein, ist eine individuelle Beratung und Therapie besonders wichtig, um ein langfristiges gutes Ergebnis für den Patienten zu erzielen. Die Behandlungsoptionen reichen von einer erneuten minimalinvasiven mikrochirurgischen Operation bis hin zur Immobilisierung und Fusion zweier Wirbel, besonders nach wiederholten Bandscheibenvorfällen.
Allgemeine Informationen zur Volkskrankheit Bandscheibenvorfall finden Sie auch unter dem Stichwort Bandscheibenvorfall.
Weiterführende Literatur
- Weinstein JN, Lurie JD, Tosteson TD et al. Surgical vs nonoperative treatment for lumbar disk herniation: the Spine Patient Outcomes Research Trial (SPORT) observational cohort. JAMA. 2006;296:2451-2459.
- Vialle LR, Vialle EN, Suárez Henao JE, Giraldo G. LUMBAR DISC HERNIATION. Rev Bras Ortop. 2010;45:17-22.
- Heindel P, Tuchman A, Hsieh PC et al. Reoperation Rates After Single-level Lumbar Discectomy. Spine (Phila Pa 1976). 2017;42:E496-E501.
Referenzen
-
Lurie JD, Tosteson TD, Tosteson AN et al. Surgical versus nonoperative treatment for lumbar disc herniation: eight-year results for the spine patient outcomes research trial. Spine (Phila Pa 1976). 2014;39:3-16.
-
Bailey CS, Rasoulinejad P, Taylor D et al. Surgery versus Conservative Care for Persistent Sciatica Lasting 4 to 12 Months. N Engl J Med. 2020;382:1093-1102.
