Die Rückenmarkstimulation ist ein alternatives Verfahren zur Behandlung von chronischen Rücken- und Beinschmerzen. Es wird angewendet, wenn konservative und chirurgische Therapiemöglichkeiten ausgeschöpft sind und nicht zu einer ausreichenden Linderung der Schmerzen geführt haben. Die Rückenmarkstimulation lindert Schmerzen über eine elektrische Aktivierung schmerzhemmender Neuronen im Gehirn. Das Schmerzempfinden der Patienten wird überlagert, der chronische Schmerz reduziert.
Wann wird eine Rückenmarkstimulation eingesetzt?
Wir setzen die Rückenmarkstimulation am Inselspital bei folgenden Krankheitsbildern ein:
In Frage für dieses Verfahren kommen vor allem konservativ, medikamentös und chirurgisch austherapierte Patienten mit eingeschränkter Lebensqualität und hohem Leidensdruck. Sie werden zunächst von einem interdisziplinären Team aus Schmerztherapeuten, Psychiatern und Neurochirurgen evaluiert, um zu klären, ob sie geeignete Kandidaten für eine Rückenmarkstimulation sind.
Wie funktioniert die Rückenmarkstimulation?
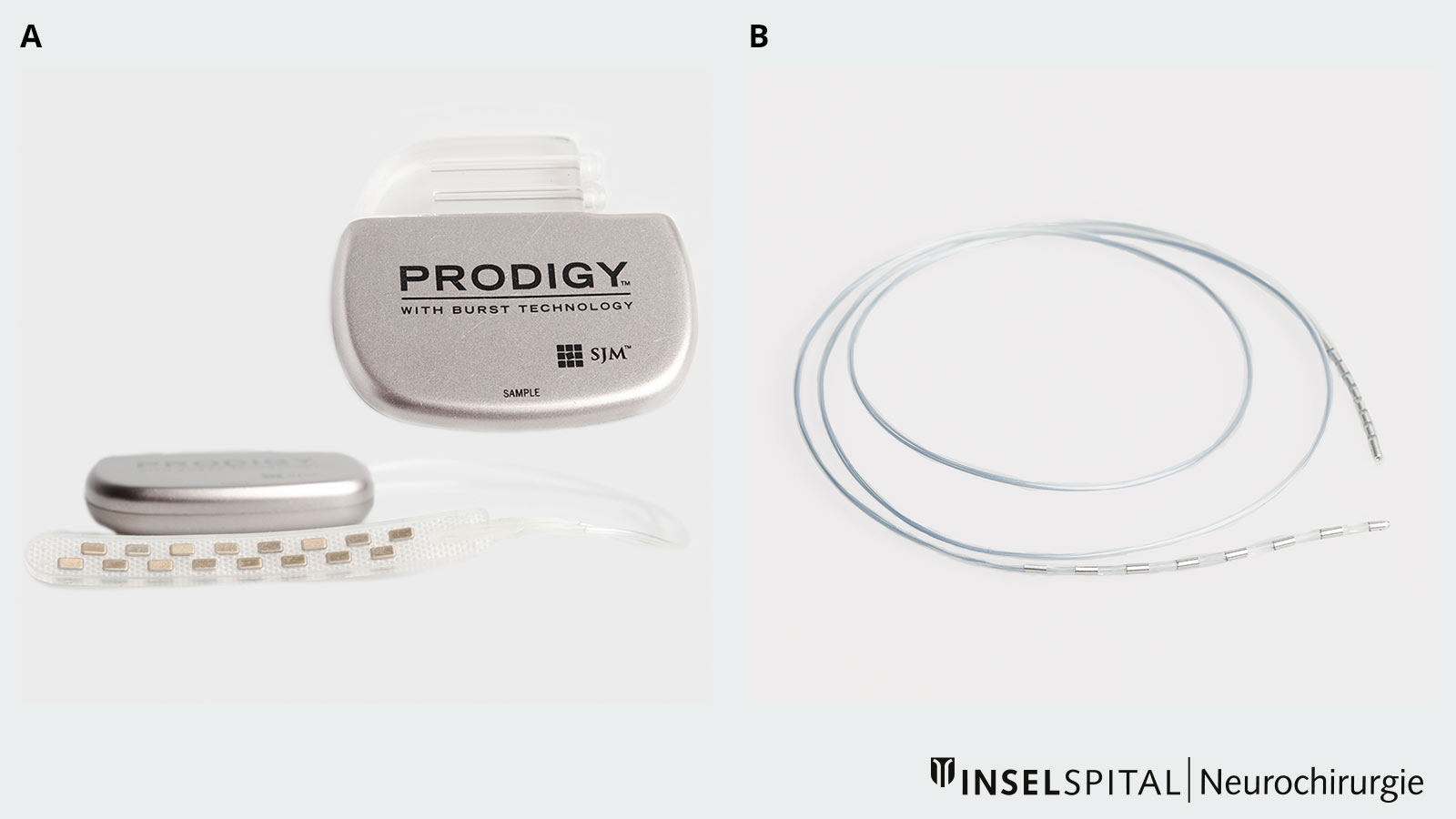
Ein System zur Rückenmarkstimulation besteht aus zwei Komponenten: Neurostimulator und Elektroden.
Der Neurostimulator dient der Erzeugung programmierter elektrischer Impulse. Er ist unter der Haut verbunden mit Elektroden (Stab- oder Plattenelektroden), die der Neurochirurg in einem minimalinvasiven Eingriff direkt auf das Rückenmark implantiert. Über diese Elektroden wird der Strom auf das Rückenmark geleitet, was zu einer Veränderung bei der Schmerzentstehung und -verarbeitung und in der Folge zu einer Schmerzreduktion führt. Der Patient spürt den Strom als feines, angenehmes Kribbeln, das wir Ärzte als Parästhesie bezeichnen.
Es gibt inzwischen aber auch neue Stimulationsformen wie die High-Density-Stimulation, die Burst-DBS-Stimulation oder die 10-kHz-Stimulation, die praktisch frei von Parästhesien sind.
Was ist das Ziel der Rückenmarkstimulation?
Das primäre Ziel ist die Verbesserung der Lebensqualität. Dies beinhaltet:
- eine Schmerzreduktion um 50 %
- Reduktion der Schmerzmitteln
- Verbesserung der Schlafqualität
- Steigerung der körperlichen Aktivität
- Wiedereingliederung in den Arbeitsprozess
- allgemeine Verbesserung des psychischen Wohlbefindens
Obwohl in seltenen Fällen eine Schmerzfreiheit erreicht werden kann, ist dies kein realistisches Ziel. Sie wird von dieser Therapie auch nicht erwartet.
Wie läuft der Implantationsprozess ab?
Vor der Operation
Vor dem Eingriff wird eine Magnetresonanztomografie (MRT oder MRI von engl. Magnetic Resonance Imaging) der Brust- und Lendenwirbelsäule durchgeführt.
Ausserdem ist eine Vorstellung in unserer Anästhesiesprechstunde notwendig.
Es wird auch mit dem Patienten besprochen, ob ein MRI-taugliches System implantiert werden soll und ob das verwendete System wiederaufladbar sein wird.
Die Kostengutsprache bei der Krankenkasse zur Übernahme der Kosten wird durch uns beantragt.
Operationstag
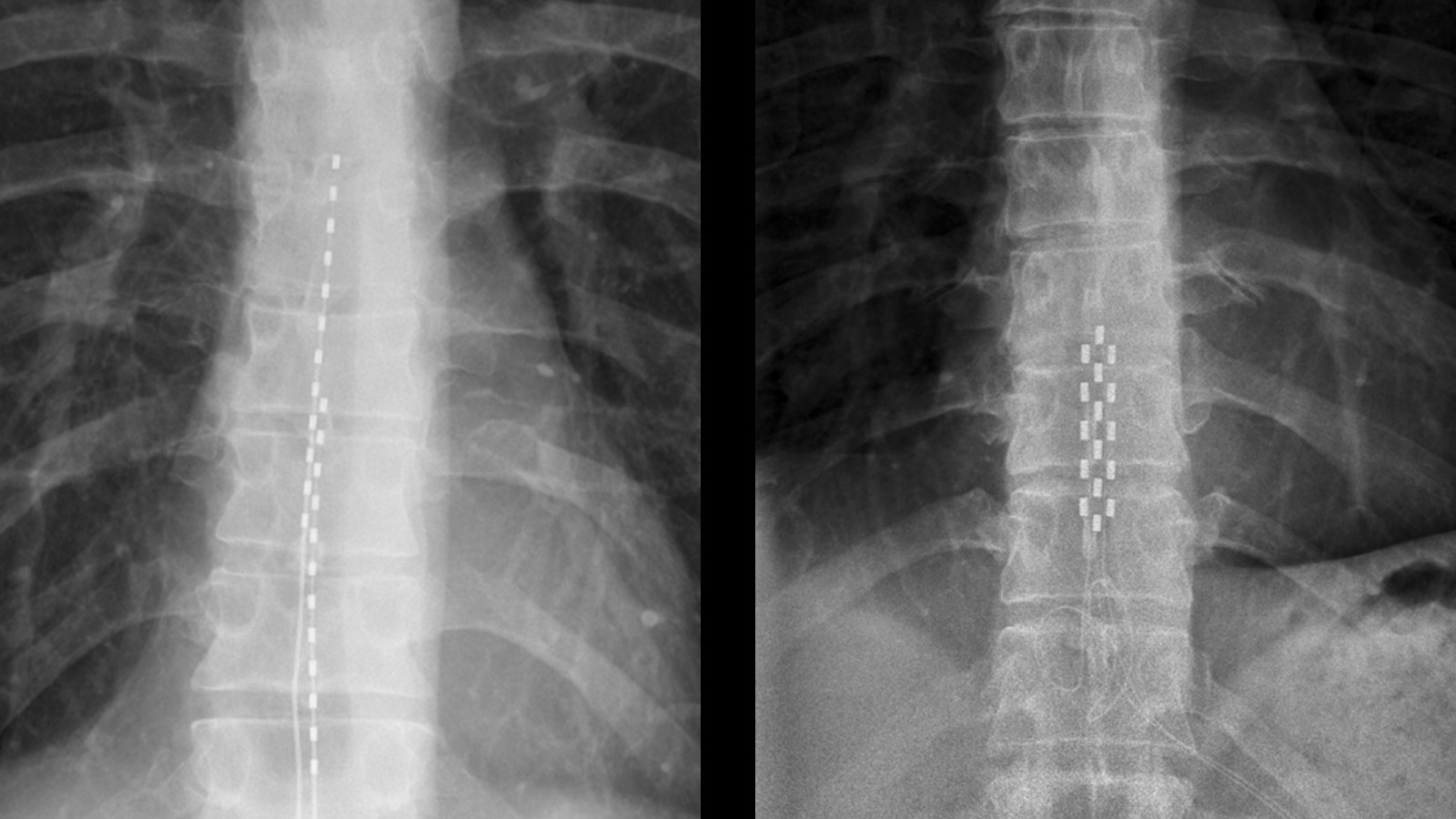
Der Patient kommt morgens nüchtern zur Operation. Diese wird in der Regel unter lokaler Betäubung durchgeführt, was jedoch individuell angepasst werden kann. Im Operationssaal werden die Elektroden unter Röntgenkontrolle auf das Rückenmark platziert. Der Patient gibt während der Operation Rückmeldung, ob das schmerzhafte Areal durch die Parästhesien gut abgedeckt ist. Ist das Areal zu mindestens 80 % abgedeckt, werden die Elektroden unter der Haut an eine Verlängerung angeschlossen, die im Bereich des Rumpfs aus der Haut ausgeleitet wird. An diese Verlängerung wird ein externer Teststimulator angeschlossen. Der Patient bleibt eine Nacht zur Überwachung im Spital und kann am nächsten Tag wieder nach Hause.
Patienten, die für eine Rückenmarkstimulation in Frage kommen, durchlaufen zunächst eine Testphase, bevor der Neurostimulator definitiv implantiert wird. Die Testphase dauert ein bis zwei Wochen. Duschen und Baden ist in dieser Zeit nicht erlaubt. Die Spitex wird für einen regelmässigen Verbandswechsel und zur Wundkontrolle organisiert.
Falls der Patient von der Stimulation profitiert, wird eine definitive Implantation des Neurostimulators, der auch als Batterie bezeichnet wird, ambulant durchgeführt. Das bedeutet, der Patient kommt morgens zum Eingriff und kann am Abend wieder nach Hause. Bevor der Patient nach Hause entlassen wird, wird eine Röntgenuntersuchung zur Kontrolle der Elektrodenlage durchgeführt.
Falls der Patient nicht auf die Therapie anspricht, werden die Elektroden wieder herausgezogen.
Nachsorge
Der Patient kommt nach 2 Wochen zur Fadenentfernung und zur Wundkontrolle zu uns in die Klinik. Dabei wird der Stimulator kontrolliert und die Stimulation angepasst. Regelmässige Kontrollen finden nach 6 Wochen, 3, 6 und 12 Monaten statt, danach in jährlichen Abständen. Wenn die Batterie leer ist, muss diese durch einen kleinen Eingriff unter Lokalanästhesie ausgetauscht werden.
Was sind die Komplikationen?
Die Komplikationsrate ist niedrig. Dennoch können wie bei jedem Eingriff Komplikationen auftreten.
In der Frühphase
- Blutungen, die zu vorübergehenden oder selten auch zu permanenten Lähmungserscheinungen führen können und eine chirurgische Entlastung notwendig machen
- Infektionen während der Testphase
- Elektrodenverschiebungen
- Verbindungsprobleme der Elektroden mit der Batterie
- Batteriestörungen
In der Spätphase
- Wirkungsverlust der Stimulation
- Infektionen
- Elektrodenverschiebungen
- Elektrodenbruch
- Kabelbruch
- Batteriestörungen
- Schmerzen im Bereich der Batterietasche
Wie sind die Erfolgschancen?
Die Langzeiterfolgsrate liegt nach Literaturangaben bei ungefähr 70–80 %. Je früher eine Rückenmarkstimulation vorgenommen wird, desto höher sind die Erfolgschancen.
Bei ca. 20–30 % der Patienten kann mit der Zeit ein Wirkungsverlust auftreten – bedingt durch einen Gewöhnungseffekt. 60 % dieser Patienten können erneut von der Rückenmarkstimulation profitieren, indem neuere Stimulationsformen wie die High-Density-Stimulation, die Burst-Stimulation oder die 10-kHz-Stimulation eingesetzt werden.