Beim Liquorverlustsyndrom (auch spontane intrakranielle Hypotension bzw. SIH) leiden die Patienten unter Kopfschmerzen in aufrechter Körperhaltung. Die Ursache dafür ist ein Hirnwasserverlust über ein Leck. Eine Spontanheilung ist häufig. Wenn aber nach 3–4 Wochen die Symptome unverändert bestehen, muss eine spezielle Abklärung erfolgen. Zeigt sich dabei der genaue Ort des Lecks, sollte rasch operiert werden, weil sonst die Kopfschmerzen in ein chronisches Stadium übergehen können. Eine zeitige Diagnostik und Therapie sind deshalb sehr wichtig.
Was ist speziell am Liquorverlust?
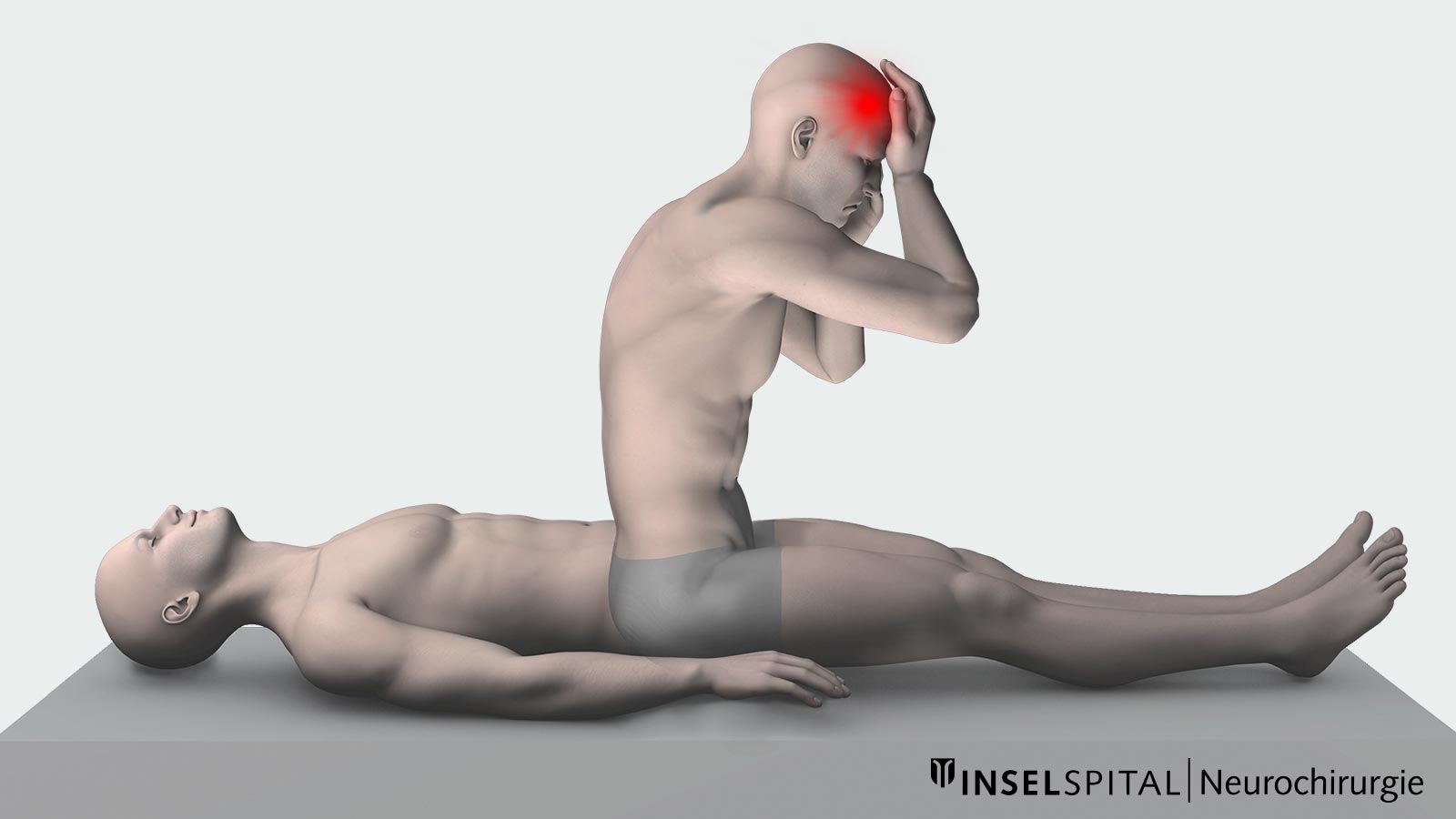
Das Liquorverlustsyndrom ist keine neue, aber eine immer häufiger diagnostizierte Erkrankung. Das wichtigste Symptom ist der orthostatische Kopfschmerz – das bedeutet Kopfschmerzen, die unmittelbar nach Lagewechsel in eine aufrechtere Position (vom Liegen zum Stehen oder vom Liegen zum Sitzen) beginnen und sich nach dem Hinlegen wieder rasch bessern. Meist wird der Liquor über einen unbemerkten Defekt in der Hirnhaut des Rückenmarks, der spinalen Dura, verloren.
Synonyme
Es gibt zahlreiche englische wie deutsche Bezeichnungen und Abkürzungen für die Erkrankung. Die offizielle Bezeichnung ist spontane intrakranielle Hypotension (SIH). Andere Bezeichnungen sind hier aufgelistet:
| Liquorunterdrucksyndrom | Low-ICP-Syndrom | Spinaler Kopfschmerz |
| Hypoliquorrhoe-Syndrom | CSF Leak | Orthostatisches Kopfschmerzsyndrom |
| Spinales Liquorverlustsyndrom | Low Pressure Headache | Spontane spinale Liquorfistel |
Was ist die Ursache des Liquorverlustsyndroms?
Die Ursache ist ein spinales Liquorleck, aber das Hauptsymptom ist der orthostatische Kopfschmerz. Die Ursache liegt also im Rücken, aber die Beschwerden und Symptome zeigen sich im Kopf!
Gehirn und Rückenmark «schwimmen» eingebettet und gut geschützt gegen Erschütterungen in etwa 140 ml Liquor cerebrospinalis, auch Hirn- oder Nervenwasser genannt. Von dieser Flüssigkeit werden etwa 500 ml pro Tag neu gebildet und auch wieder abgebaut. Die Hirn- und Rückenmarkshäute verpacken dieses geschlossene System quasi «wasserdicht».
Ein kleiner Riss in der Rückenmarkshaut führt zum Austritt von Liquor in den Spinalkanal und von dort in die Weichteilgewebe wie Muskulatur und Fettgewebe. In sehr seltenen Fällen gibt es auch Gefässverbindungen, aus denen der Liquor direkt in das venöse System gelangt.
Auslöser für einen kleinen Riss der spinalen Dura und somit für den Liquorverlust können sein:
- heftige Husten- oder Niesattacken
- Bagatellverletzungen wie Prellungen, Stauchungen oder Schürfwunden
- starke, abrupte Bewegungen
- ein spitzer Knochensporn an der Wirbelsäule, der ein Loch in die Rückenmarkshaut bohrt. Ein Knochensporn entsteht beispielsweise durch Verschleiss, wenn Gelenke oder Wirbel aufeinander reiben
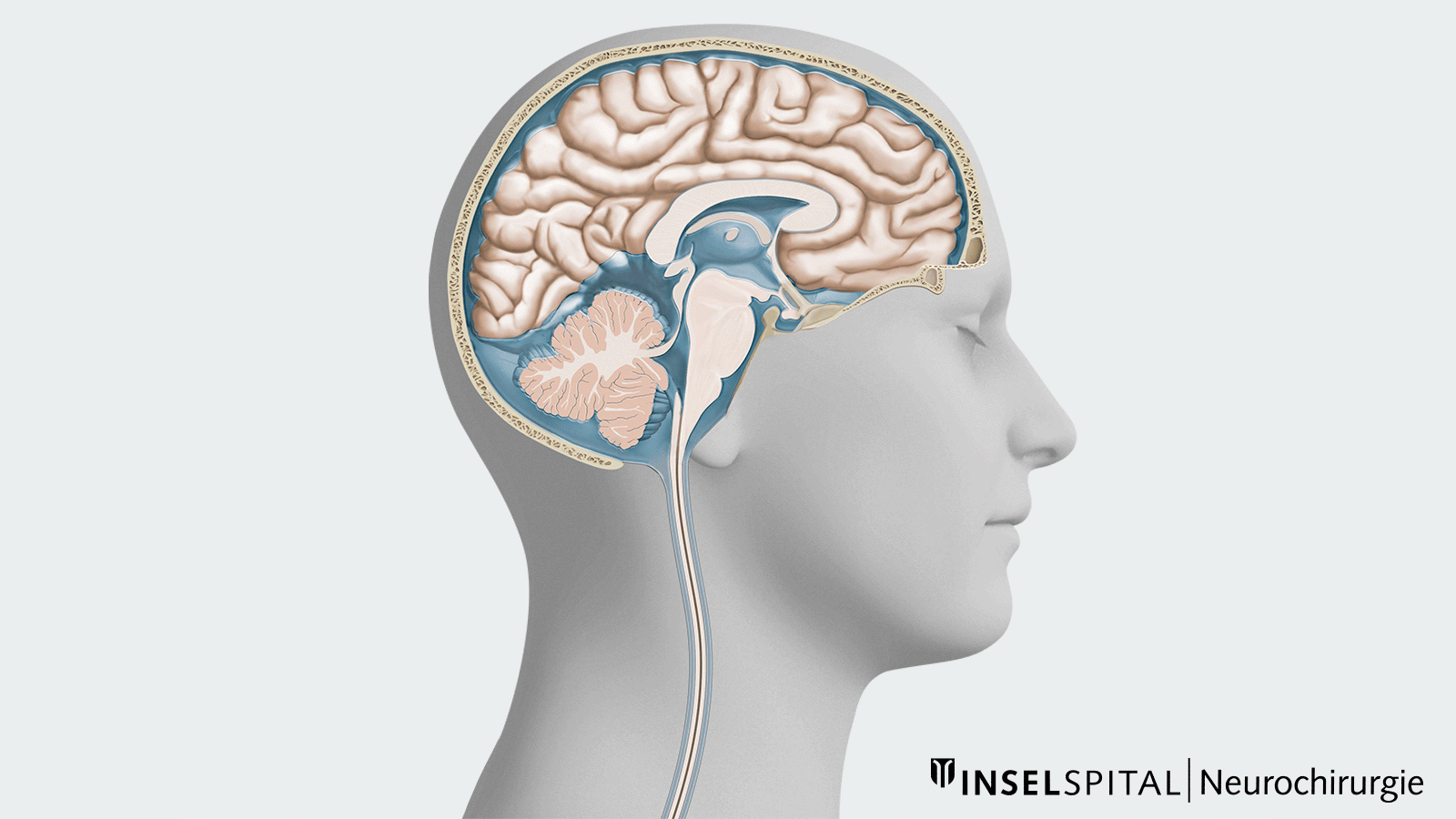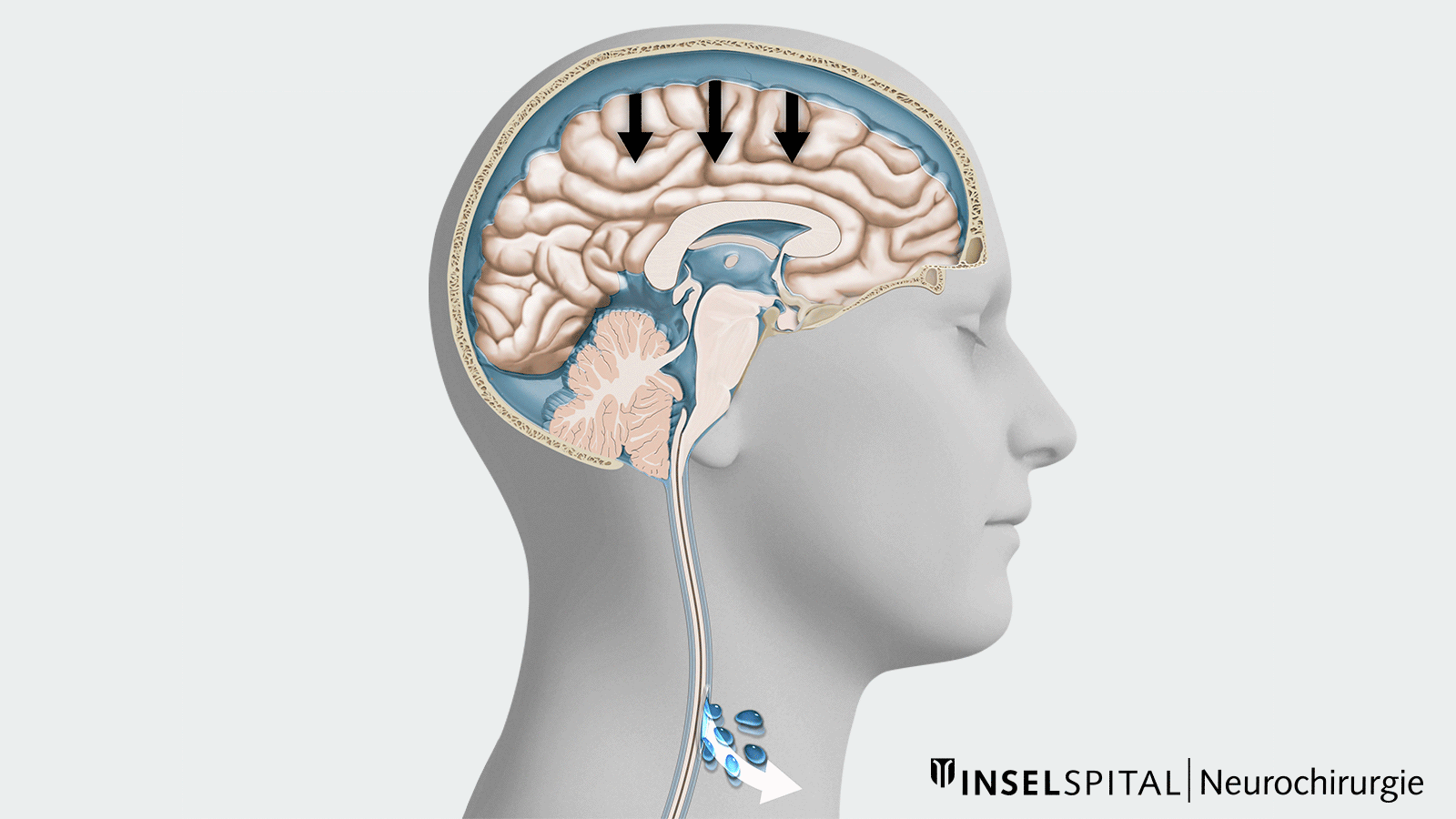
Der Verlust von Liquor macht sich nun vor allem in aufrechter Position bemerkbar und kaum im Liegen. Steht ein Patient auf, so fliesst zum einen nochmals Liquor ab, zum andern verschiebt sich das schon geringe Hirnwasser in Richtung Wirbelsäule und fehlt dann im Kopf. Das Gehirn schwimmt nun nicht mehr im Wasser, sondern liegt auf der Schädelbasis auf und deformiert sich. Legt sich der Patient wieder hin, verschiebt sich das Wasser wieder Richtung Kopf. Das erklärt, warum die Patienten Beschwerden in aufrechter Körperhaltung haben, vor allem im Stehen, und Linderung der Kopfschmerzen empfinden, wenn sie sich wieder hinlegen.
Was sind die Symptome beim Liquorverlust?
Es kommt im Stehen zu einem Absacken des Gehirns im knöchernen Schädel, im Englischen spricht man von «sagging of the brain». Das Spektrum der dadurch verursachten Symptome ist sehr gross. Es reicht von milden Kopfschmerzen am Ende des Tages bis hin zu massiven Beschwerden Sekunden nach dem Aufrichten.
Der Zug auf die Hirnhäute und Gefässe verursacht Kopfschmerzen, mitunter auch Übelkeit, Schwindel, Licht- und Lärmempfindlichkeit. Sind Hirnnerven und Hypophysenstiel durch den Zug mitbeteiligt, kann dies ebenfalls Beschwerden verursachen: Doppelbilder, Sehstörungen, Herzrhythmusstörungen, Hörstörungen usw. In extremen Fällen wird das Bewusstsein getrübt.
Ein Hygrom, also die Ansammlung von Flüssigkeit zwischen den Hirnhäuten des Schädels, kann auch eine Folge des Absinkens des Gehirns sein. Als gefürchtete Komplikation können ausserdem Blutungen in diesen Räumen, sogenannte subdurale Hämatome, auftreten.
- Orthostatische Kopfschmerzen
- Nackenschmerzen
- Nackensteifigkeit
- Ohrendruck
- Tinnitus
- Lichtempfindlichkeit
- Übelkeit
- Erbrechen
- Schwindel
- Doppelbilder
- Hörstörungen
- Seh- und Gesichtsfeldstörungen
- Gefühlsstörungen oder Schmerzen im Gesicht
- Hyperprolaktinämie (Hormonstörungen)
- erhöhter Puls (Tachykardie)
- Konzentrations- und Aufmerksamkeitsstörung
- Lärmempfindlichkeit
- Gleichgewichtsstörungen
- Bewusstseinsstörungen
So beschreiben Patienten die ungewöhnlichen Symptome
- «Ein ziehender Schmerz vom Kopf den Nacken runter.»
- «Ich hatte das Gefühl, wie betrunken zu sein.»
- «Ich war unfähig, das Bett zu verlassen oder auch nur den Kopf etwas anzuheben.»
- «Alles schallte, ich fühlte mich wie in einer Box.»
- «Ein dumpfes Gefühl wie unter Wasser.»
- «Ich war wie querschnittsgelähmt.»
Wie wird das Liquorverlustsyndrom diagnostiziert?
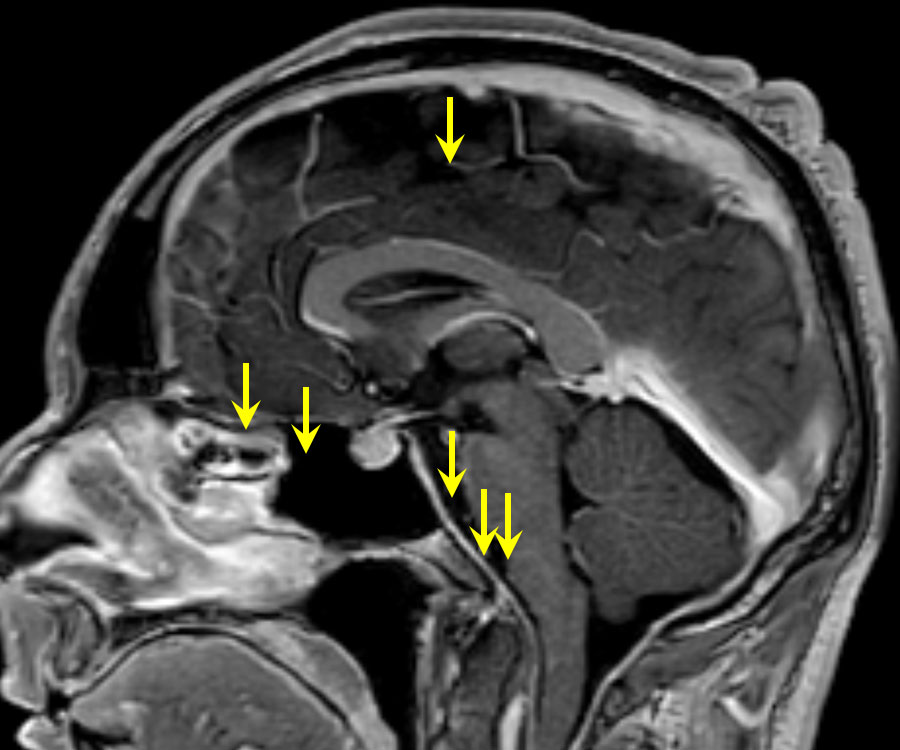
Aufgrund der Beschwerden wird bei den betroffenen Patienten zumeist ein bildgebendes Verfahren wie die Magnetresonanztomografie (MRT bzw. MRI von engl. Magnetic Resonance Imaging) durchgeführt. Hier zeigen sich nach dem von uns entwickelten Beurteilungsschema (PDF) 6 indirekte Zeichen des Liquorunterdrucksyndroms:
- Kontrastmittel-Anreicherung der Dura
- Subdurale Flüssigkeitsansammlungen (subdurale Hämatome und Hygrome)
- Kongestion (Aufstau) der grossen venösen Strukturen
- Hyperämie der Hypophyse führt zur Verkleinerung der suprasellären Zisterne (< 4 mm)
- Aufliegen des Hirnstamms auf der Schädelbasis: Verkleinerung der präpontinen Zisterne (< 5 mm)
- Absacken des Hirnstamms: kleiner mamillopontiner Abstand (< 6.5 mm)
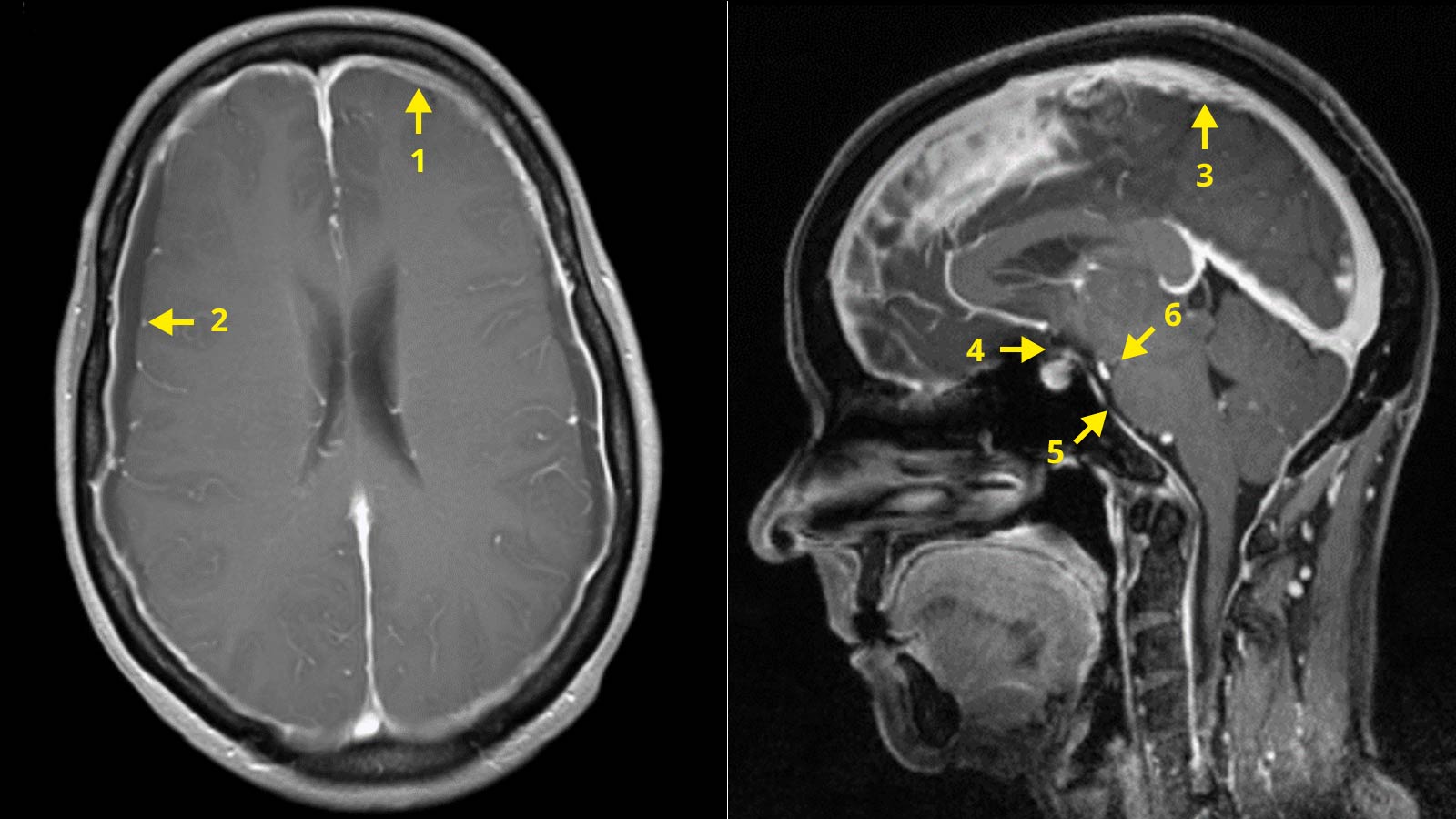
Anhand dieser Kriterien kann die Wahrscheinlichkeit für das Vorliegen eines Liquorverlustsyndroms errechnet und in «gering», «intermediär» oder «hoch» eingeteilt werden. Auch diese indirekten Zeichen der Erkrankung (die Ursache liegt im Riss in den Rückenmarkshäuten im Rücken und nicht im Kopf selbst) kann man sich gut erklären, wenn man an den Abfluss von Liquor und das dann im Stehen sich absenkende Gehirn denkt.
Was sind nun die Herausforderungen bei der Diagnostik dieser Erkrankung?
Die erste Frage lautet: Tritt tatsächlich Hirnwasser über einen Riss in der Dura aus?
Dies muss zunächst sicher bestätigt werden. Das geschieht in der Regel durch eine Magnetresonanztomografie (MRT bzw. MRI von engl. Magnetic Resonance Imaging). Bei negativem Befund wird eine Myelografie, also eine radiologische Kontrastdarstellung des Spinalkanals, durchgeführt. Neben einer konventionellen Myelografie ist auch eine Kombination mit einer Myelo-Computertomografie (Myelo-CT) möglich. Ist ein direkter Nachweis nicht möglich, kann man indirekt durch andere Verfahren, wie einem Ultraschall des Optikusnervs oder einer Messung des Abflusswiderstands des Liquors die Diagnose erhärten. Damit weiss man relativ sicher, dass wirklich Liquor abfliesst.
Die zweite Frage ist noch wichtiger: Wo genau liegt die Liquorfistel, also der Defekt der Dura, aus dem der Liquor austritt?
Die grösste Schwierigkeit besteht tatsächlich darin, diesen winzigen Riss zu finden und auf den Millimeter genau im gesamten Wirbelsäulenbereich zu lokalisieren. Genau an diesem Punkt scheitern viele Untersuchungen in anderen Kliniken, da mit herkömmlichen Untersuchungen das Leck meist verborgen bleibt. Zudem gibt es sogenannte «false-localizing signs», also in die Irre führende Anzeichen.
Um beide Fragen zu beantworten, haben wir im Inselspital ein spezielles Stufendiagnostik-Protokoll entwickelt, das mit enormer Sorgfalt und hochstandardisiert von einem spezialisierten und erfahrenen Neuroradiologen durchgeführt wird. Je nach Befunden können einzelne Stufen übersprungen oder zusätzliche Untersuchungen angeordnet werden.
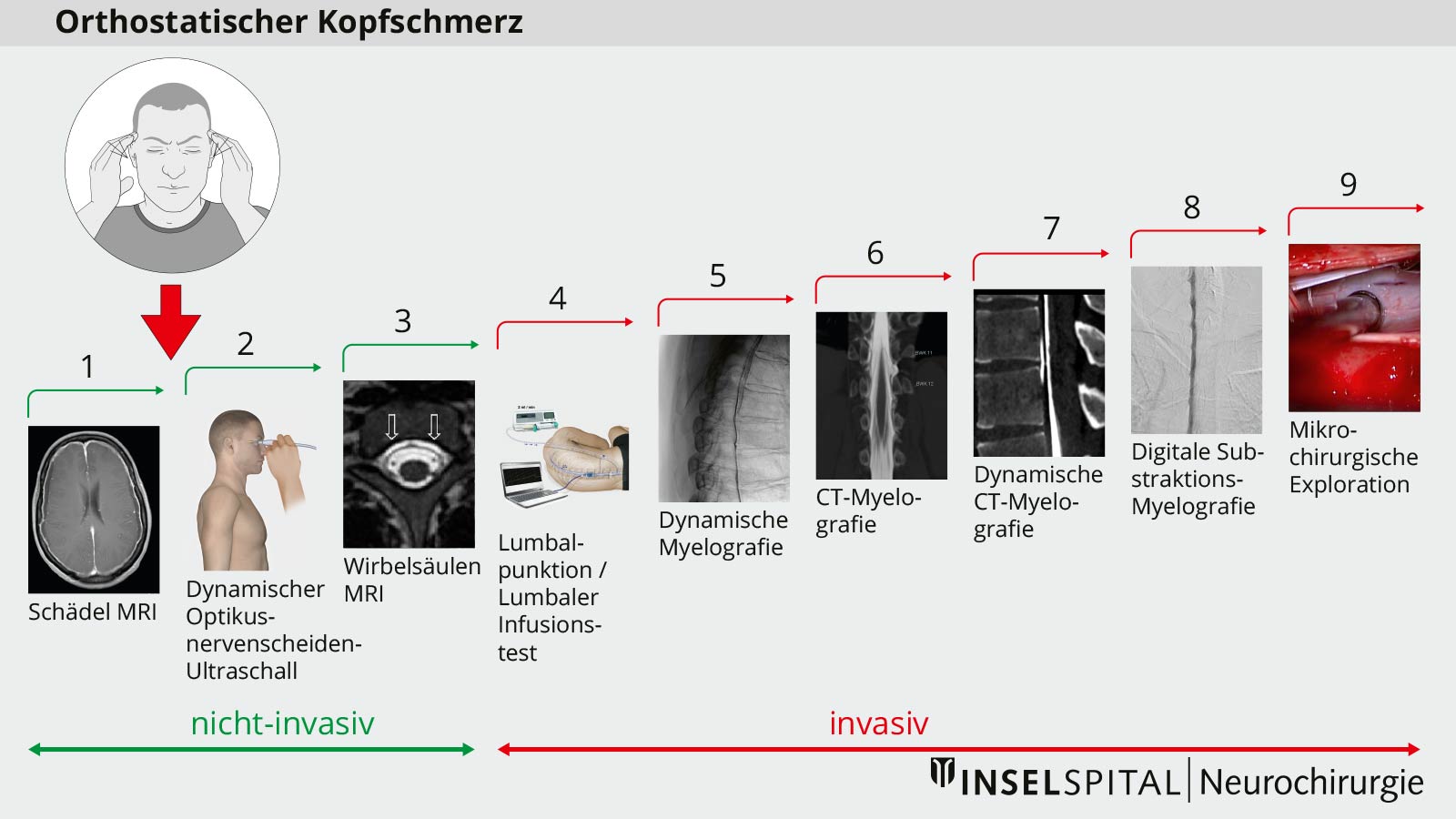
- spezielle Sequenzen eines kranialen und spinalen MRI
- dynamische (stehend und liegend) Ultraschalluntersuchung der Optikusscheide
- spinales MRI mit intrathekaler Kontrastmittelaufnahme (in ausgewählten Fällen)
- Lumbalpunktion mit Eröffnungsdruck und computerisiertem Infusionstest
- dynamische Myelografie mit speziellem Kipptisch, wenn erforderlich intubiert als digitale Subtraktionsmyelografie
- Post-Myelo-Computertomografie mit Frühaufnahmen und ggf. Spätaufnahmen
- dynamische Myelo-Computertomografie der Zielregion mit spezieller Technik *
- Digitale Subtraktionsmyelografie
- Mikrochirurgische Exploration
Video zur Dynamischen Myelografie. Universitätsinstitut für Diagnostische und Interventionelle Neuroradiologie, Inselspital Bern
Wie wird das Liquorverlustsyndrom behandelt?
- Bettruhe und Koffein (nur im Anfangsstadium während einiger Tage)
- Blutpatch (2–3 x)
- Operation
Blutpatch
Wenn kein Spontanverschluss der Liquorfistel durch Bettruhe eintritt, wird im nächsten Schritt ein sogenannter Blutpatch durchgeführt. Bei diesem Verfahren wird Eigenblut, das kurz zuvor aus einer Vene entnommen wurde, in den Raum um die Rückenmarkhäute (Epiduralraum) gespritzt. Der Blutpatch wird meist am unteren Rücken in Höhe des 3./4. Lendenwirbelkörpers (LWK 3/4) appliziert. Die Behandlung wird falls notwendig wiederholt. Die Wirkung des Blutpatches kommt nicht durch das Verkleben des Lochs, sondern durch eine Kompression des Durasacks zustande, wodurch beim Aufstehen oder Aufsetzen nicht mehr so viel Hirnwasser vom Kopf in den spinalen Durasack fliessen kann. Kurzfristig verbessert ein Blutpatch deshalb fast immer die Symptome, auch wenn dieser weit entfernt vom Leck platziert wird. Dieser minimalinvasive Eingriff ist sehr oft erfolgreich.
Wenn auch nach 2 Blutpatch-Behandlungen keine Beschwerdefreiheit erzielt werden konnte, sollte ein operativer Verschluss des Liquorlecks erfolgen, weil anderenfalls die Kopfschmerzen in ein chronisches Stadium mit zunehmender Beteiligung von Hirnnerven und schwerwiegenderen vegetativen Symptomen übergehen können.
Wie verläuft die Operation bei einem Liquorverlustsyndrom?
Wenn sich das Liquorleck nach Bettruhe und Blutpatch nicht verschliesst, oder bei grossen Fisteln mit deutlicher Symptomatik wird die Liquorfistel operativ verschlossen.
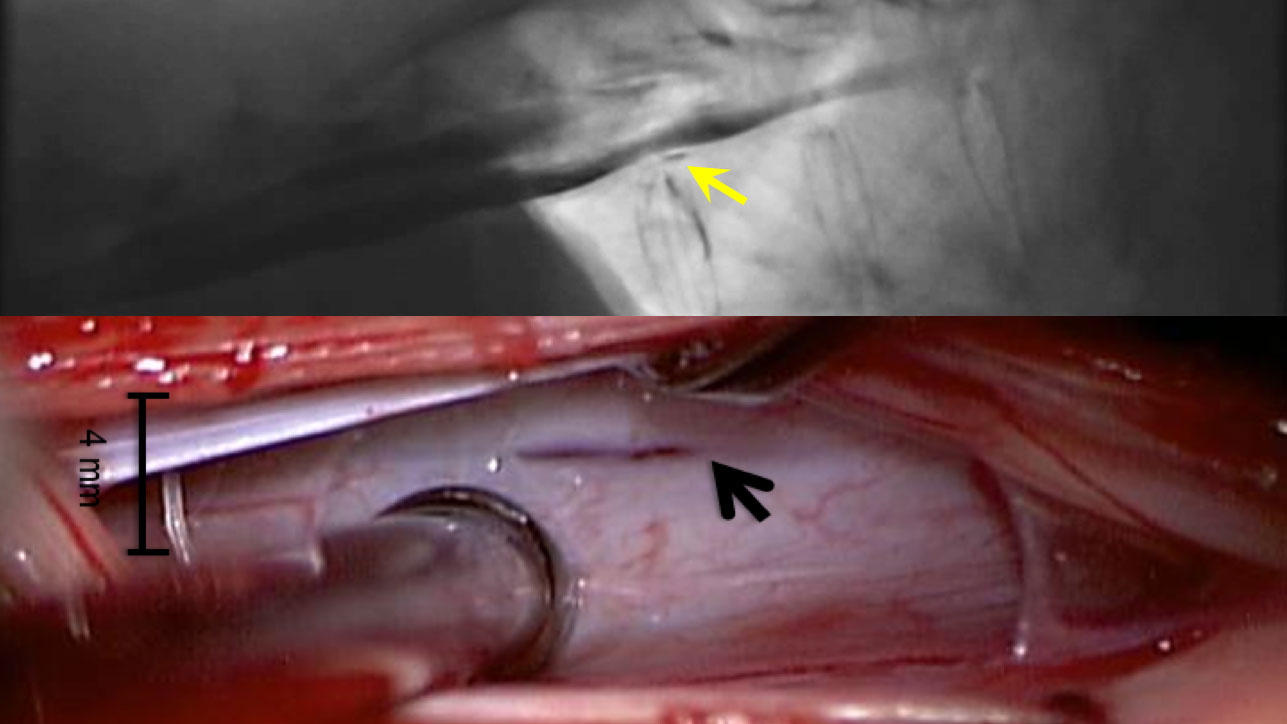
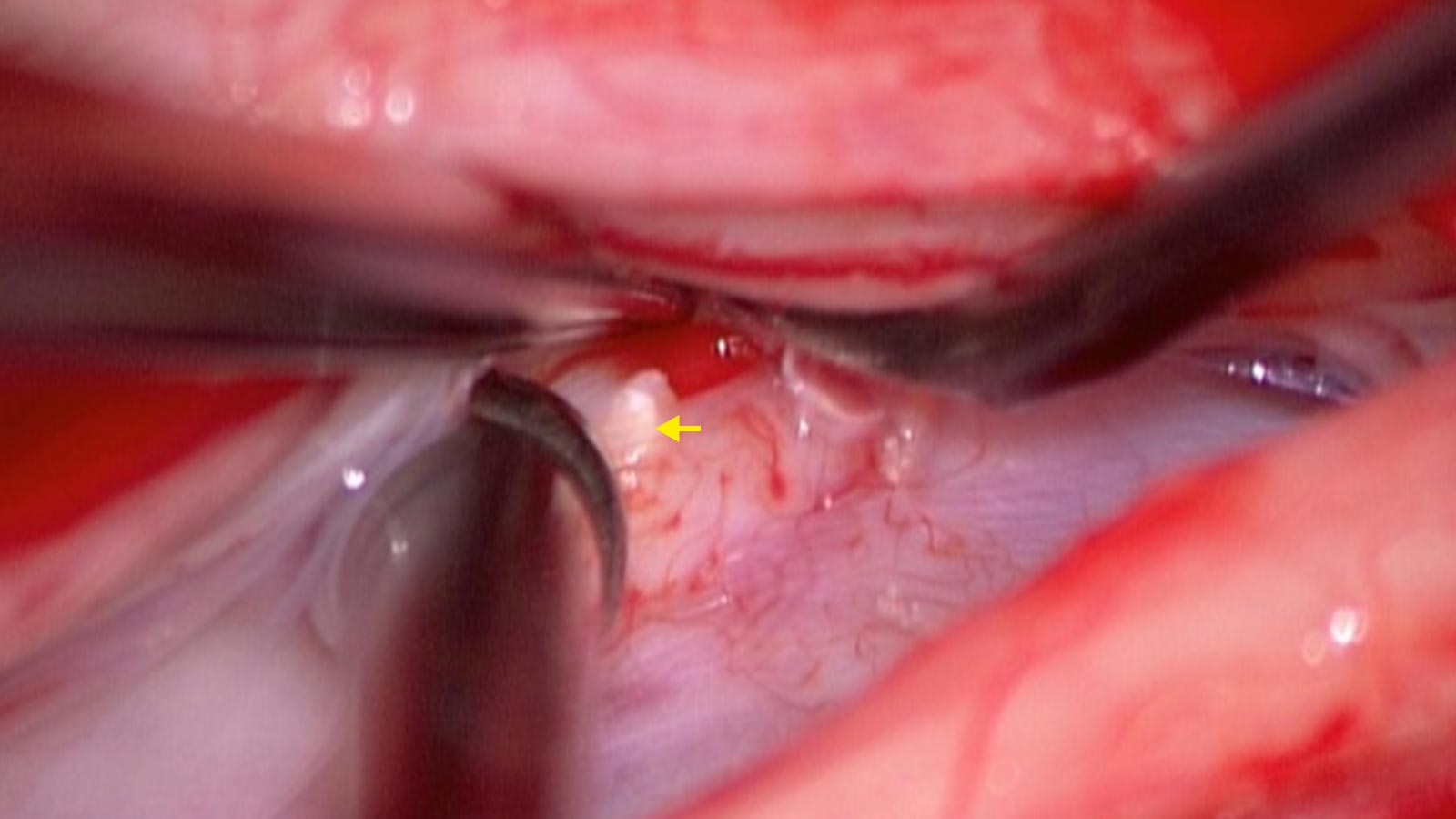
Aufgrund unserer Erfahrungen haben wir am Inselspital eine standardisierte mikrochirurgische Technik für den Verschluss entwickelt. Über einen 5 cm langen Hautschnitt wird eine einseitige Fensterung im Wirbelbogen durchgeführt, bei der der Wirbelfortsatz und die Gegenseite unversehrt bleiben. Unsere Spezialisten am Inselspital haben gezeigt, dass sich der Defekt entgegen bisheriger Annahmen in den allermeisten Fällen als Riss von 2–3 mm vor dem Rückenmark befindet *. Der Riss wird dabei oft von einem Knochensporn verursacht.
Zur Überwachung und zum Schutz der Rückenmarksfunktionen werden unsere Patienten während der Operation kontinuierlich durch ein spezielles Rückenmarks-Neuromonitoring überwacht. Das Endoskop und ein Fluoreszenzfarbstoff helfen bei der Lokalisation des Lecks. Durch Vernähen und Abkleben des Risses in der Rückenmarkshaut wird die Fistel verschlossen und kann wieder zuwachsen.
Was bestimmt den Erfolg der Operation?
Voraussetzung für eine Operation ist die vorangegangene exakte Lokalisation der Fistel. Die mikrochirurgische Behandlung ist dann sehr erfolgreich. In der Regel verbessern sich die Beschwerden sofort nach dem Eingriff deutlich oder sind ganz verschwunden. Die Behandlung im chronischen Stadium ist schwieriger, aber möglich. Bei chronischem Liquorverlust und operativem Verschluss des Lecks können bereits Narben an Nerven entstanden sein, und es kann ein zeitweiser oder dauerhafter Liquorüberdruck bleiben, weil der körpereigene Abbau der Hirnflüssigkeit bereits teilweise verkümmert ist. Eine zeitige Diagnostik und operative Therapie ist also wichtig, insbesondere wenn es nicht zur Besserung nach der Blutpatch-Therapie kommt.
Was gibt es für Komplikationen bei dieser Operation?
Bei ausgewiesener mikrochirurgischer Erfahrung des Chirurgen am Rückenmark und spezieller Funktionsüberwachung während der Operation ist die Komplikationsrate sehr niedrig. Zu den sehr seltenen Komplikationen bei uns am Spital gehören
- eine vorübergehende postoperative Beinschwäche (4 %)
- eine Nachblutung ohne neurologische Folgeschäden (4 %)
- eine persistierende Neuralgie (2 %)
- eine oberflächliche Infektion (1 %)
- eine Myelonadhäsion mit Revision (1 %)
Die Erfolgsrate bei Abdichtungen ist sehr hoch, trotzdem muss bei etwa 6 % der Patienten eine zweite Operation durchgeführt werden, um das Leck vollständig wasserdicht zu verschliessen.
Unsere Erfahrungen am Inselspital
Auf dem Spezialgebiet Liquorverlustsyndrom ist das Inselspital eines der drei grössten Zentren in Europa und verfügt über sehr viel Erfahrung.
Wir haben über die letzten Jahre wichtige Erkenntnisse zur Entschlüsselung dieser seltenen Erkrankung gewinnen können:
- Die Diagnose wird häufig verkannt. Die speziellen Methoden der Diagnostik und das Stufenschema sind oft nicht bekannt.
- Es ist ein Krankheitsbild, das häufig gutartig verläuft und eine hohe Spontanheilungsrate hat. Erfolgt der Verschluss des Duralecks jedoch nicht relativ rasch (spontan oder durch Operation) oder besteht als Ursache ein Duraschlitz aufgrund eines Mikrosporns, kann sich ein chronisches Krankheitsbild entwickeln, bei dem sich die Symptome ändern, ausbreiten und zu Beschwerden führen, die untypisch sind und oft auch zu Unrecht als «psychogen» eingestuft werden. Es ist mit schwerwiegenden Symptomen zu rechnen, die von schwerer Beeinträchtigung bis hin zu praktischer Bettlägerigkeit reichen können.
- Leck ist nicht gleich Leck. Nach Lumbalpunktion liegt die Chance auf eine Spontanheilung bei fast 100 %, bei Durariss am Mini-Sporn ist sie jedoch deutlich geringer.
- In vielen Kliniken wird eine Abklärung durchgeführt, bei der das Leck allerdings oft nicht gefunden wird. Wenn die Beschwerden bestehen bleiben, sollte man unbedingt weiter nach dem Leck suchen. Auch bei uns kann eine zweite oder dritte diagnostische Runde notwendig sein, mit mehrfachen MRIs und Myelografien, um die Erkrankung zu diagnostizieren oder auszuschliessen.
- Man braucht zwei spezialisierte Teams oder Ärzte: für die genaue neuroradiologische Diagnostik und für die Operation. Bei beiden muss man das Mini-Leck aufwändig und vorsichtig suchen, es «versteckt» sich fast immer. Um es zu finden, braucht man viel Erfahrung und Fingerspitzengefühl.
- Der erste Meilenstein ist, überhaupt erst einmal die Diagnose zu bestätigen, indem Liquor ausserhalb des Durasacks nachgewiesen wird. Der zweite Meilenstein ist dann, den Ort genau zu lokalisieren, an dem sich das Leck befindet. Nur so ist eine gezielte Operation möglich. Beides ist kompliziert und nicht immer erfolgreich.
- Die häufigste Ursache für das Liquorverlustsyndrom ist ein 2–3 mm langer Duraschlitz vor dem Rückenmark, der oft von einem winzigen Knochensporn, einem verkalkten Bandscheibenfortsatz, in die Nervenhaut gebohrt wird. Zweithäufigste Ursache, aber deutlich seltener, sind Wurzeltaschenzysten.
- Ist die Ursache nachgewiesen und die Fistel lokalisiert, sollte keine weitere Bettruhe verordnet und kein weiterer Blutpatch vorgenommen werden. Die Operation muss vielmehr ohne weitere Zeitverzögerung durchgeführt werden.
- Nach einer erfolgreichen Operation bessern sich die Symptome sofort. In 6 % der Fälle kommt es allerdings innerhalb der ersten Wochen nach der Operation zu einem Wiederauftreten der Symptome. Ein solches Rezidiv macht eine erneute Operation erforderlich, um das Leck zu 100 % zu verschliessen.
- Nach einem lang andauernden chronischen Verlauf können Symptome bestehen bleiben oder ein neuer «Überdruck-Kopfschmerz» entstehen, da inzwischen die normalen Resorptionswege des Liquors verkümmert sind und die Hirnflüssigkeit nicht mehr in gleichem Masse abgebaut wird wie vorher. Dieser Zustand bessert sich jedoch häufig spontan wieder, nur selten muss eine Shuntoperation für einen künstlichen Ablauf erfolgen.
- Es gibt selten auch Sonderformen des Liquorverlusts, bei denen das Hirnwasser in grossen Wurzeltaschenzysten oder einem zu grossen spinalen Durasack «versackt» und bei denen die herkömmlichen Symptome auftreten. Die Therapie besteht dann darin, das Volumen des Durasacks entsprechend zu reduzieren.
- Weiterführende Literatur
Cipriani D, Rodriguez B, Häni L, Zimmermann R, Fichtner J, Ulrich CT, Raabe A, Beck J, Z'Graggen WJ. Postural changes in optic nerve and optic nerve sheath diameters in postural orthostatic tachycardia syndrome and spontaneous intracranial hypotension: A cohort study. PLoS One. 2019 Oct 9;14(10):e0223484.
Referenzen
-
Dobrocky T, Mosimann PJ, Zibold F, Mordasini P, Raabe A, Ulrich CT, et al. Cryptogenic Cerebrospinal Fluid Leaks in Spontaneous Intracranial Hypotension: Role of Dynamic CT Myelography. Radiology, 289(3), 766–772.
-
Beck J, Raabe A, Schievink WI, et al. Posterior Approach and Spinal Cord Release for 360° Repair of Dural Defects in Spontaneous Intracranial Hypotension. Neurosurgery. 2019;84(6):E345-E351.